Способы проверки маточных труб на проходимость. Признаки непроходимости маточных труб - как проверить. Непроходимость маточных труб - симптомы и лечение.
Женщин лишены возможности услышать в свой адрес такое желанное «Мама!» из-за непроходимости маточных труб. Более чем в 30% случаев именно по этой причине исправно приобретаемые тесты на беременность из раза в раз отправляются в мусорное ведро со слезами отчаяния: «Опять неудача!»
Спайки в трубах
Главными виновниками непроходимости маточных труб являются спайки, которые могут образоваться под влиянием различных факторов, среди которых и воспалительные заболевания половой сферы, и осложнения после абортов, и перенесенные операции на органах малого таза. Даже небольшие спайки способны существенно затруднить проходимость труб, исключая возможность оплодотворения и в сотни раз увеличивая риск возникновения внематочной беременности.
И как часто непроходимость труб становится очевидной только во время операции по поводу случившейся ! Преступно часто, ведь хирургического вмешательства, как и самого факта смертельно опасной беременности, развившейся в наглухо спаянной маточной трубе, можно было избежать, если бы своевременно была проведена проверка на проходимость труб.
Как проверяется проходимость труб?
Обследовать проходимость труб можно несколькими способами:
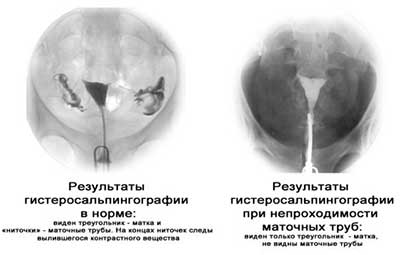
- С помощью рентгеновской гистеросальпингографии (ГСГ), когда контрастный раствор вводится через влагалище в шейку матки, откуда следует в матку и маточные трубы. Результат продвижения жидкости отображается при этом на мониторе рентгеновского аппарата.
- Посредством ультразвуковой гистеросальпингографии (ЭхоГСГ). Отличие этого метода от предыдущего состоит лишь в том, что для его проведения используется оборудование ультразвуковой диагностики.
- С использованием методик пертубации и кимопертубации , суть которых состоит во введении в полость матки воздуха, газа или кислорода. Происходящее при этом сокращение труб отображается на графике в виде кривой.
- С применением лапароскопии - хирургического метода, при котором в небольшие разрезы брюшной стенки вводятся необходимые инструменты и оптическая аппаратура, благодаря чему происходящее в брюшной полости можно наблюдать на внешнем экране монитора.
Существуют и другие способы проверок на проходимость маточных труб, но наиболее популярными и информативными остаются ГСГ и ЭхоГСГ. На них и остановимся подробнее.
Проверка проходимости труб методами ГСГ и ЭхоГСГ
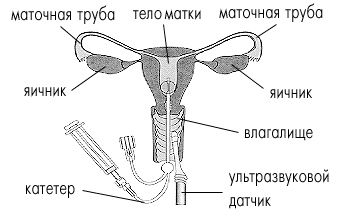
Схема проведения диагностики с помощью рентгеновского и ультразвукового оборудования практически одинакова: с помощью специального катетера через цервикальный канал в полость матки вводится контрастное вещество, на которое реагируют датчики применяемой аппаратуры. Заполнив полость матки, жидкость поступает в маточные трубы и уже оттуда, в случае отсутствия спаек и других препятствий, изливается в брюшную полость.
С помощью этой процедуры оценивается как состояние полости матки, так и проходимость всех отделов труб. Проверка проходимости труб проводится в период с 6 по 12 день менструального цикла. Перед этим необходимо обследоваться по поводу возможного наличия скрытых инфекций, поскольку сеанс гистеросальпингографии может обострить существующие воспалительные процессы.
Гистеросальпингография и беременность
В период проведения гистеросальпингографии и сразу после этого врачи настоятельно рекомендуют воздерживаться от попыток зачатия, поскольку воздействие рентгеновского облучения повышает риск развития патологий у плода и возможность самопроизвольного выкидыша. Однако нередки случаи, когда после многолетнего беременность наступала именно в месяц проводимого обследования.
Никакой мистики - этому факту есть объяснение: дело в том, что контрастная жидкость вводится в полость матки под незначительным давлением, и под его воздействием тонкие спайки внутри труб могут разрываться, обеспечивая временную проходимость. Безмерно жаль бывает расставаться со столь желанной беременностью, но во избежание возможных рисков ее приходится прерывать. Поэтому не стоит пренебрегать советами врачей - предохраняться необходимо в течение всего того менструального цикла, в котором проводится гистеросальпингография.
Какой метод проверки проходимости труб предпочтительнее?
Преимущества и недостатки есть у каждого из методов. Многих женщин беспокоит вопрос болезненности процедуры, и в этом отношении ЭхоГСГ - более щадящий, практически безболезненный способ проверки. В случае проведения ГСГ рентгеновским методом степень болевых ощущений во многом зависит от индивидуальной переносимости боли, а также наличия или отсутствия спаек в трубах, их количества и т.д. Поэтому некоторые пациентки испытывают при процедуре лишь легкий дискомфорт, в то время как для других обследование протекает значительно более болезненно.
Немалое преимущество рентгеновского метода состоит в том, что у пациентки остаются снимки, позволяя при желании обратиться за консультацией к сторонним специалистам, которые смогут дать свою оценку ситуации без проведения повторного обследования. Кроме того, по мнению профессионалов, этот метод обладает большей информативностью в сравнении с ЭхоГСГ. Однако при рентгеновском исследовании возможны аллергические реакции на вводимое контрастное вещество, что исключено при ультразвуковой диагностике. Какой из способов предпочтителен в вашей ситуации, предстоит решать вам и вашему лечащему врачу.
Не стоит отчаиваться, даже если результаты проверки окажутся неутешительными - современные хирургические и медикаментозные методы способны восстановить проходимость маточных труб. Но даже в случае неэффективности лечения всегда остается надежный запасной выход - экстракорпоральное оплодотворение, с помощью которого уже тысячам женщин удалось обрести счастье материнства.
Специально для сайта
Жанна Метленкова
Обследуя женщину на возможное бесплодие, кроме прочих исследований и анализов, обязательно назначается определение проходимости труб матки. Данный тест необходим, поскольку, среди других причин отсутствия беременности, связанных с состоянием здоровья женщины, трубная непроходимость составляет около трети от всех случаев.
Сама же непроходимость маточных труб, в зависимости от вызвавших ее факторов, может быть функциональной и/или анатомической. Заподозрить тот или другой тип до выполнения исследования поможет тщательно собранный гинекологический анамнез. Следовательно, из нескольких существующих современных методик оценки проходимости, врач назначит самый оптимальный для конкретной пациентки.
Функциональная. Этот вид обусловлен нарушением гормональной регуляции женской репродуктивной функции. Вследствие этого уменьшается либо сократительная способность гладкомышечного слоя труб, либо смена функционального эпителия, выстилающего их. В обоих случаях невозможно (затруднено) продвижение созревшей яйцеклетки и, если даже происходит ее оплодотворение, то она или погибает, или внедряется в слизистую оболочку фаллопиевой трубы. Последний вариант приводит к ситуации неотложной гинекологической хирургии – внематочной (трубной) беременности.
Анатомические причины могут быть обусловлены самой трубой и/или перитонеальными факторами.
Непосредственно от фаллопиевой трубы зависит ее строение. Существует несколько вариантов аномалий развития, которые препятствуют наступлению беременности: удвоение с одной или обеих сторон; недоразвитие или отсутствие с одной стороны; расщепление просвета трубы, наличие дополнительных слепых ходов; выраженная (более 5 мм длины) асимметрия труб.
К приобретенным причинам непроходимости относятся спайки внутри труб, которые образуются в результате воспалений маточных придатков (сальпингит, сальпингоофорит) . Воспаления могут быть индуцированы банальной флорой (например, стафилококком) или инфекционными агентами, передающимися преимущественно половым путем (например, хламидии).
Отдельно, в группе приобретенных факторов анатомических причин нарушения проходимости труб матки, следует упомянуть последствия наружного генитального эндометриоза. В результате этого заболевания происходит стойкое замещение слизистого эпителия труб на клетки, свойственные эпителию матки.
Как проходит анализ на проходимость?
Перитонеальные факторы – это спайки или нетипичные образования малого таза, суживающие просвет трубы извне или изменяющие ее топографию. Спайки брюшины могут образоваться в результате воспалительных процессов органов малого таза, в результате проведенных ранее оперативных пособий. В том числе и на органах брюшной полости. При этом, они могут не только перекрывать просвет, но и смещать трубу (или ее участок) вместе с яичником. Это, в сою очередь, делает нормальное продвижение яйцеклетки затруднительным или невозможным.
Виды исследований для определения проходимости маточных труб:
На вооружении современной гинекологии имеется четыре основных способа: эхогистероскопия (гидросонография), гистеросальпингография, фертилоскопия и диагностическая лапароскопия. Каждый из них имеет свои преимущества и недостатки. Для каждого существуют определенные показания и противопоказания, выполняется соответствующая подготовка, назначается необходимый режим после исследования. В ряде случаев, несколько способов определения проходимости труб матки могут сочетаться.
Другое название – гидросонография – более точно определяет суть методики. Это ультразвуковое исследование полости матки, фаллопиевых труб и яичников с использованием контрастного вещества. Позволяет более точно оценить строение матки и «чистоту» ее полости (отсутствие полипов, узлов), конфигурацию и проходимость труб матки или уровень и степень их окклюзии (закупорки), ЭХО-картину яичников.
Исследование назначается в первую фазу менструального цикла, обычно на 5-й – 9-й день, возможно до 13-го дня (при 28-дневном цикле). Подготовка включает в себя анализ микрофлоры влагалища (мазок), серологические тесты (кровь из вены) на венерические и другие половые инфекции. Утром, в день исследования, рекомендуется сделать очистительную клизму, провести гигиену паховой области и наружных половых органов.Само исследование проводится при умеренной наполненности мочевого пузыря. Используется трансвагинальный датчик. Продолжительность процедуры около 15 минут.Обезболивания не требуется. Возможно применение мягких седативных (успокоительных) средств, с целью профилактики спазма гладкой мускулатуры, в частности, труб матки.В качестве контрастного вещества широко используется обычный стерильный физиологический раствор (0.9% хлорид натрия). Возможно применение специального контраста «Эховист». По показаниям, в физраствор могут быть добавлены противовоспалительные и/или антибактериальные препараты. Объем вводимого контраста 20-40 мл.
Основное показание для исследования – оценка проходимости. Может, также, назначаться с целью динамического контроля при лечении хронических воспалительных процессов (сальпингит, сальпингоофорит) вне обострения.
В процессе исследования врач, в реальном времени, оценивает скорость заполнения контрастом труб матки. При нормальной проходимости, контрастное вещество заполняет весь просвет трубы через 10-15 секунд после заполнения матки. Окончательный результат о полной проходимости труб подтверждает наличие контраста по обеим сторонам от контура матки.
Заканчивается гидросонография эвакуацией контрастного вещества из полости матки.
Абсолютные противопоказания:
- острые фазы любых воспалительных заболеваний, особенно, гинекологические;
- выраженный дисбактериоз влагалищной флоры;
- маточные кровотечения;
- венерические заболевания.
Исследование достаточно легко переносится, имеет хорошую информативность и достоверность до 70%. Не требует специального режима после завершения. Возможно его динамическое назначения в виду полного отсутствия лучевой нагрузки.
Гистеросальпингография
Один из видов рентгенконтрастного исследования, позволяющий изучить структуру матки, ее форму, оценить просвет и проходимость ее труб в реальном времени. Является основным методом для выявления аномалий развития матки и придатков, внутриматочной патологии. А также, дает возможность визуализировать спаечные образования.
При подозрении на трубное бесплодие исследование проводится в первую фазу менструального цикла, на 5-й – 7-й день. В процессе подготовки женщине категорически запрещается половая жизнь по прекращению последних месячных. Из обследований назначается мазок на флору и анализ крови на СПИД, гепатит и сифилис, общий анализ крови и мочи.
Накануне, и в день обследования делается очистительная клизма. Это позволит получить четкое изображение матки и придатков без наслоения содержимого кишечника, в особенности газов, значительно ухудшающих рентгенологическую картину и качество снимков. Перед выполнением процедуры следует провести гигиену паховой области и наружных половых органов, опорожнить мочевой пузырь. Необходимо снять все предметы, имеющие рентген-позитивные материалы.
Продолжительность исследования около получаса. За это время выполняется серия снимков на различных уровнях заполнения контрастом полости матки и просвета ее труб, вплоть до излития контраста в полость малого таза. В современных клиниках используется цифровой рентгеновский аппарат, дающий низкую лучевую нагрузку.
Анестезия, как правило, не проводится. Может использоваться внутриматочное введение местных анестетиков или введение седативных препаратов.
Для контрастирования используется рентген-позитивные водорастворимые препараты йода. По завершению обследования остатки контрастного вещества всасываются в кровь и выводятся почками в неизмененном виде.
Гистеросальпингография назначается при подозрениях на непроходимость фаллопиевых труб, аномалий их развития. Применяется это исследование и для диагностики заболеваний матки: фиброзных или опухолевых изменений, аномалий развития и формы, спаечных процессов в ее полости.
При проведении гистеросальпингографии, под контролем рентгеноскопа, в полость матки через канюлю вводится контрастное вещество. Как только оно заполнит весь объем полости, делается снимок. Далее контраст попадает в фаллопиевы трубы. В условиях цифровой рентгеноскопии врачу доступна не только визуальная оценка, но и компьютерная обработка получаемого изображения. Это позволяет с максимальной точностью определить объем и скорость заполнения полостей, четко выявить локализацию окклюзии, если таковая имеется, сделать выводы относительно ее возможных причин.
Абсолютным противопоказанием для рентгенконтрастного исследования является аллергическая реакция на йод и гипертиреоз. Не выполняется процедура в случае острых воспалительных процессов любой локализации, при выраженных нарушениях со стороны печени и почек, сердечной недостаточности.
Информативность метода достигает 85%. Как правило, гистеросальпингография переносится достаточно легко. В ряде случаев отмечаются неприятные и болевые ощущения при введении контраста. После завершения исследования пациентка еще в течение получаса находится под наблюдением медиков. Попытки беременности запрещены в течение одного цикла.
Малоинвазивный метод, включающий в себя три вида исследования: гистероскопию, трансвагинальную гидролапароскопию и хромосальпигоскопию. В настоящее время он является самым прогрессивным исследованием при подозрении трубной непроходимости.
На первом этапе проводится осмотр полости матки. Трансвагинальная гидролапароскопия позволяет оценить состояние, доступных к осмотру, органов малого таза. Дополнительно возможна микросальпингоскопия (исследование просвета фаллопиевых труб). Вводимое в полость матки контрастное вещество, позволяет оценить проходимость ее труб при визуальном наблюдении за его распределением.
Оптимальные сроки выполнения фертилоскопии – первая фаза цикла, на 7-й день. Подготовка проводится, как при любом малом гинекологическом вмешательстве: необходимы анализы крови (общий с коагулограммой, биохимический) и мочи; специализированные тесты (группа крови и резус-фактор, анализы на ВИЧ, сифилис, гепатит); влагалищный мазок на флору, ЭКГ, УЗИ органов малого таза и флюорография. Половая жизнь в цикле проведения не рекомендуется.
Накануне исследования предписаны: легкий ужин, мягкие седативные средства и очистительная клизма. В день процедуры – строго натощак, проводится гигиена паховой области и наружных половых органов.
Фертилоскопия производится в условиях стационара, длительность обследования около 20 минут. Общее время пребывания в отделении – несколько часов.
Применяется местное обезболивание, как правило, посредством спинномозговой анестезии. В случае необходимости, возможен переход на внутривенный наркоз.
При гидролапароскопии, в качестве способствующей визуализации жидкости, применяется стерильный физиологический раствор. На этапе хромосальпингоскопии используется раствор метиленового синего. После выполнения процедуры большая часть жидкостей эвакуируется. Остатки красителя всасываются в кровь и выводятся почками в неизмененном виде.
Кроме оценки проходимости фаллопиевых труб, фертилоскопия позволяет оценить состояние эндометрия (на этапе гистероскопии) . В процессе гидролапароскопии доступны для осмотра: задняя поверхность матки и позадиматочное пространство, маточные трубы, яичники и кресцово-маточные связки.
Противопоказаниями для выполнения обследования являются:
- острые респираторные инфекции,
- обострение герпеса,
- воспалительные заболевания наружных половых органов
Фертилоскопия не проводится во второй фазе менструального цикла, при задержке или во время менструаций. Подозрение на спаечный процесс малого таза, а также ретрфлексия матки (фиксированное расположение кзади), делают проведение данного исследования невозможным.
Метод обладает высокой информативностью. Он позволяет выявить практически все причины трубной непроходимости и другие возможные причины бесплодия. При обнаружении патологии с возможностью ее устранения, принимается решение о переходе на трансабдоминальную лапароскопию с выполнением реконструктивных операций.
Лапароскопия

Лечебно-диагностичекая лапароскопия труб матки – «последняя инстанция» в определении их непроходимости. Это хирургическое пособие назначается при неэффективности других методов или при выявленном подозрении на спаечный процесс малого таза, перекрывающий просвет фаллопиевых труб.
Предварительные обследования, такие, как УЗИ органов малого таза с проведением гидросонографии или рентгенконтрастная гистеросальпингография, способны выявить локализацию окклюзии. Также, они в состоянии дать весьма четкое представление о наличии спаек, перетягивающих трубы извне. Но устранить эту проблему они не могут.
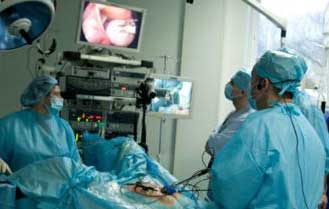
В ходе лапароскопического исследования органов малого таза врач имеет возможность оценить визуально состояние яичников, матки и ее труб. Оборудование, применяемое в ходе этой процедуры, позволяет увидеть, как выглядят эти органы, в мельчайших подробностях. Оптоволоконная камера зонда, снабженная источником освещения, предает изображение на монитор в десятикратном увеличении.
Это позволяет не только разглядеть возможные проблемы, связанные с нарушением проходимости труб матки, но и с ювелирной точностью устранить их, если это возможно. При этом, визуальным обнаружением спаек диагностика непроходимости не ограничивается. Оценивается наполняемость и скорость обнаружения в полости малого таза красящего вещества (метиленового синего), вводимого в ходе операции в полость матки и поступающего далее в трубы и околояичниковое пространство.
Кроме этого, лапароскопический осмотр позволяет выявить: наличие воспаления органов малого таза, эндометриоз, наличие опухоли и ее характер, диагностировать другие заболевания, способные стать причиной бесплодия или невыясненных болей в малом тазу и нижних отделов живота.
В ходе операции, при подозрениях, есть возможность взять биопсию (маленький кусочек ткани для исследования под микроскопом). Клеточный состав взятой ткани позволяет судить о здоровье органа. Нормальная структура свидетельствует об адекватном кровоснабжении, нервной и гормональной регуляции, а, следовательно, и о выполнении надлежащих функций.
Весь процесс лапароскопии записывается на цифровой носитель. Это дает возможность «вернуться» к возможному проблемному участку при клиническом разборе случая или для обсуждения с коллегами из других лечебных и научных учреждений, если встречается редкий нетипичный случай.
Лапароскопия является полноценным и сложнотехнологичным оперативным пособием. Следовательно, готовиться к ней нужно серьезно. Необходимо пройти весь комплекс обследований для поступающих в хирургический стационар гинекологического профиля. В этот список включены: анализы крови (общий, биохимический, коагулограмма, группа и резус, на ВИЧ, сифилис и гепатит), и мочи; ЭКГ с расшифровкой; УЗИ органов малого таза (возможно, с гидросонографией); микробиологическое и серологическое исследование микрофлоры влагалища; заключение терапевта о соматическом здоровье с приложением флюорограммы.
Выполняться это оперативное пособие может в любой день цикла. Особенно, что касается экстренных ситуаций. Однако, именно для определения проходимости фаллопиевых труб, предпочтение отдается первой фазе, на 5-й – 9-й день. С началом цикла и до проведения диагностики рекомендуется воздержаться от половой жизни.
Подразумевается госпитализация в стационар на несколько суток. Если лапароскопия ограничивается только диагностикой (возможно, с рассечением спаек) и проходит без осложнений, то пациентка выписывается уже на следующий день под наблюдение лечащего гинеколога. Возможно временное нарушение менструального цикла. Беременности рекомендуется планировать не ранее, чем через один цикл после его восстановления.
Пособие выполняется, как правило, под общей анестезией. В определенных случаях, когда не потребуется длительного вмешательства, возможно использование местной анестезии (спинномозговой). В случае необходимости расширения проведения пособий (удаление объемных образований, реконструктивные операции и прочее), пациентку переводят на эндотрахеальный или внутривенный наркоз. Это же касается случаев, когда, при возникшей в ходе операции необходимости, лапароскопический доступ заменяют прямым.
Диагностическая лапароскопия, без учета времени анестезии и выхода из наркоза (при его применении) занимает около получаса. В ходе операции, для получения хорошего визуального доступа, в брюшную полость нагнетается стерильный инертный газ. В результате чего, пациентку после прекращения анестезии, могут беспокоить умеренные боли в груди и руках (из-за временного смещения диафрагмы). До нескольких дней может определяться подкожная крепитация (хруст при надавливании) вследствие остатков газа, который постепенно всасывается и выводится из организма.
Абсолютными противопоказаниями для проведения лапароскопии, с целью диагностики проходимости труб матки при бесплодии, являются такие заболевания и состояния, при которых противопоказана сама беременность.
Относительные запреты для этого исследования сводятся к общим причинам отсрочки планового хирургического вмешательства:
вторая фаза менструального цикла, начавшиеся месячные или их задержка;
наличие острых, а также, перенесенных менее четырех недель назад, респираторных инфекций;
противопоказания от терапевта (обострение хронических процессов внутренних органов);
противопоказания от гинеколога (острые и обострения хронических воспалительных заболеваний половых органов, в том числе и внутренних);
выраженный дисбактериоз микрофлоры влагалища;
венерическое заболевание;
избыточный вес пациентки.
ЧТО ДЕЛАТЬ ЕСЛИ У ВАС ОБНАРУЖИЛИ МИОМУ, КИСТУ, БЕСПЛОДИЕ ИЛИ ДРУГОЕ ЗАБОЛЕВАНИЕ?
- Вас беспокоят внезапные боли в животе...
- А длительные, хаотичные и болезненные месячные уже порядком надоели...
- У Вас недостаточный эндометрий чтобы забеременеть...
- Выделения коричневого, зеленого или желтого цвета...
- И рекомендованные лекарства почему-то не эффективны в Вашем случае...
- К тому же, постоянная слабость и недомогания уже прочно вошли в Вашу жизнь...
Маточные трубы соединяют яичник с маткой, и созревшая яйцеклетка, двигаясь от яичника, оплодотворяется сперматозоидом именно в трубе. После этого труба проталкивает яйцеклетку в матку. Непроходимость маточных труб - одна из причин женского бесплодия.
Непроходимость может быть следствием:
- операции на органах малого таза (в том числе и удаления аппендицита);
- перенесенного воспаления (чаще всего - хламидиоза).
Непроходимость может возникать не только в самой трубе, но и между яичником и трубой как спайка (слипание стенок маточных труб и яичников).
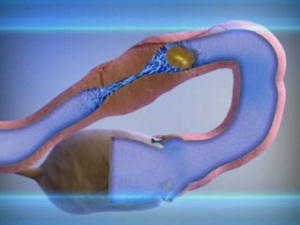
Спайка маточной трубы
Требуется ли удаление маточных труб в случае их непроходимости?
- Консервативное лечение (без операций) используется в случаях, когда непроходимость вызвана воспалительными процессами. При этом назначают противовоспалительные препараты, физиолечение, но в случае образования спаек такое лечение малоэффективно.
- Оперативное лечение - хирургическое вмешательство. Обычно оперативное лечение проводится методом лапароскопии - она практически не дает осложнений. Но 100% вероятности излечения бесплодия, связанного с нарушением проходимости маточных труб , дать не может никто. Удаление маточных труб - крайняя мера, и применяется в исключительных случаях.
Как проверить проходимость маточных труб?
Проверка проходимости маточных труб может осуществляться несколькими способами:
- диагностическая лапароскопия (проверку проходимости маточных труб проводят, как правило, во время операции по удалению спаек - лапароскопию обычно не назначают только для того, чтобы проверить трубы);
- ГСГ (гистеросальпингография, МСГ, метросальпингография - другие названия);
- гидросонография (УЗИ);
- фертилоскопия (метод, похожий на лапароскопию; часто комбинируется с ней). Отличие фертилоскопии от лапароскопии в том, что инструменты вводятся не через брюшную стенку, а через влагалище.
Как проверить проходимость маточных труб , какой выбрать способ?
С учетом того, что и лапароскопия, и фертилоскопия - травматичные методы, а УЗИ не дает четкой «картины происходящего», ГСГ во большинстве случаев является оптимальным методом.
ГСГ, или гистеросальпингография
Гистеросальпингография (ГСГ) - рентгенографическая проверка маточных труб на проходимость. Гистеросальпингография - важный этап в обследовании женщины с диагнозом «бесплодие». Точность исследования - не менее 80%.
Гистеросальпингография позволяет диагностировать:
- проходимость маточных труб;
- состояние маточной полости и наличие патологии эндометрия - полипа эндометрия;
- наличие деформаций развития внутренних органов и матки, например седловидной матки, внутриматочной перегородки, двурогой матки и т. д.
Как проводится проверка проходимости маточных труб с помощью ГСГ?
В шейку матки вводят контрастное вещество - раствор синьки. Она заполняет полость матки и поступает в трубы, из них вытекает в брюшную полость. При этом делается рентгеновский снимок, который показывает состояние полости матки и маточных труб.
В большинстве случаев процедура помогает не только оценить проходимость маточных труб, но еще и дает возможность увидеть наличие деформации трубы:
- расширение;
- извитость;
- перетяжки и т. д.
Гистеросальпингографию можно проводить только при отсутствии воспалений. Перед началом обследования сдают анализы на ВИЧ, гепатит В и С, сифилис, а также общий мазок на флору. ГСГ общего обезболивания не требует.
Как правило, у женщин, которые пытаются забеременеть, гистеросальпингография проводится на 5–9-й день менструального цикла, если его продолжительность составляет 28 дней. Если женщина предохраняется от беременности, проведение обследования возможно в любой день цикла, кроме менструации.
Недостатки гистеросальпингографии
- Процедура довольно неприятна.
- Облучаются органы малого таза.
- После ГСГ в течение одного менструального цикла необходимо предохраняться.
Гистеросальпингография
УЗИ проходимости маточных труб
Проверка на проходимость маточных труб УЗИ (гидросонография) - альтернатива гистеросальпингографии. УЗИ имеет ряд преимуществ перед ГСГ:
- менее неприятная процедура;
- в отличие от ГСГ, не используется облучение, которое может оказать негативное влияние на репродуктивное здоровье женщины;
- в то время как после ГСГ необходимо тщательно предохраняться, УЗИ проходимости маточных труб безопасно.
Основной недостаток процедуры - более низкая, по сравнению с ГСГ, точность результатов.
Когда проверяют проходимость труб УЗИ?
Проверку на проходимость труб УЗИ обычно проводят накануне овуляции: в это время вероятность спазма снижена и канал шейки матки расширен. В отличие от гистеросальпингографии, в данном случае не очень существенно, на какой день цикла проводится проверка труб на проходимость с использованием сканера УЗИ. Перед тем как проверить проходимость маточных труб, необходимо сдать анализы, чтобы исключить наличие воспалительных заболеваний.
Как осуществляется проверка проходимости маточных труб УЗИ?
Определение методом УЗИ проходимости маточных труб практически безболезненно. Через шейку матки в маточную полость вводят специальный катетер, в него под контролем УЗИ медленно вливают теплый физраствор. Если он протекает в маточные трубы, значит, трубы проходимы. Если нет - вероятна их непроходимость.
Недостатки проверки проходимости маточных труб УЗИ-методом:
- сравнительно большими количествами жидкости, а также спазмами матки и маточных труб могут быть вызваны неприятные ощущения;
- если УЗИ показало, что физраствор не проходит, это не всегда может означать непроходимость труб. Причиной этого может быть сильный спазм.
Лапароскопия. Как проверить проходимость маточных труб с ее помощью?
Лапароскопия - хирургический метод оценки проходимости маточных труб. Через проколы в брюшной стенке с помощью оптических приборов проводится осмотр внутренних органов. Если вам назначена лапароскопия, форум может помочь выбрать клинику или даже хирурга.
Лапароскопия в гинекологии - способ лечения и диагностики различных патологий органов малого таза. Операция лапароскопия - один из современных методов хирургии с минимальным вмешательством и повреждением кожи. Лапароскопии проводятся как с диагностической, так и с лечебной целью.
Лапароскопия может проводиться для уточнения различных диагнозов. Если вы чувствуете боли после лапароскопии , обратитесь в клинику, где вам проводили операцию.
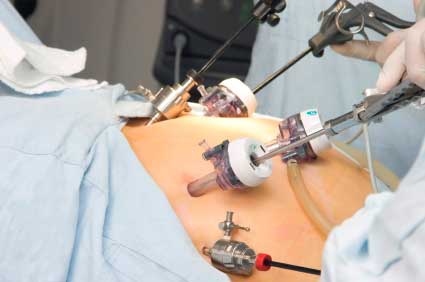
Диагностическая лапароскопия - оперативная технология исследования, при которой врач осматривает органы брюшной полости, не делая при этом больших разрезов на брюшной стенке. Чаще всего производятся два маленьких разреза. Для увеличения поля зрения в брюшную полость вводится небольшое количество газа.
В один разрез вставляется прибор под названием лапароскоп - тонкая трубка на одном конце с объективом, а на другом - с окуляром (второй конец также может соединяться с блоком видеокамеры, который передает изображение на экран). В другой разрез вставляется манипулятор, с помощью которого врач смещает органы брюшной полости, тщательно осматривает их и ставит диагноз.
Диагностическая лапароскопия проводится для оценки состояния наружной поверхности маточных труб и органов малого таза, а также для выявления их патологий.
Наиболее распространенные операции:
- лапароскопия яичников;
- лапароскопия маточных труб;
- лапароскопия органов брюшной полости.
После лапароскопии:
- На стационаре пациентка находится, как правило, не более суток: врачи следят за ее состоянием, проводят УЗИ. Через 2–3 дня можно возвращаться к работе.
- Не рекомендовано употребление алкоголя и тяжелой пищи в следующие 2–3 недели после операции. - Секс стоит отложить на 2–3 недели, чтобы избежать попадания инфекции.
- Физические нагрузки нужно повышать равномерно. Лучше начинать с пеших прогулок и постепенно увеличивать их длительность. Тяжелое после операции поднимать не следует.
Лапароскопия яичников
Эта процедура проводится не только для удаления кист. В то же время это самый эффективный метод лечения кисты яичников разного характера. Она также может быть эффективным способом лечения эндометриоза - заболевания, при котором клетки внутреннего слоя стенки матки разрастаются за пределами этого слоя. При этом может образоваться эндометриоидная киста.
Лапароскопия яичников позволяет удалить кисту и спайки , вернуть женщине возможность иметь детей. Буквально через пару дней после того, как была проведена лапароскопия кисты яичника, он возвращается в свои нормальные границы и полностью восстанавливает свои функции.
Боли после лапароскопии наблюдаются очень редко, швы обычно заживают быстро, не доставляя дискомфорта, - обезболивающие таблетки принимают в крайних случаях, по назначению врача.
Лапароскопия кисты яичника - непростая операция. Выберите хорошего врача, потому что часто именно от аккуратности выполнения операции зависит появление кист в дальнейшем, а также возможность беременности.
Лапароскопия матки
Лапароскопия матки - эффективный способ лечения миомы. Операция назначается также для лечения различных пороков развития матки.
Лапароскопия миомы матки
Определяющие факторы при выборе способа лечения миомы матки - намерение в дальнейшем иметь детей, размер матки, размеры миоматозных узлов, их расположение. Лапароскопия - хороший вариант для удаления миомы небольшого размера.
Лапароскопия миомы матки не проводится в таких случаях:
- размер матки больше, чем плод на 11–12-й неделе беременности;
- развились множественные миоматозные узлы;
- размер узлов большой;
- узлы миомы расположены низко.
В этих случаях лучше воспользоваться другими методами удаления, например лапаротомией.
Лечение маточных труб с помощью лапароскопии
Лапароскопия труб - метод, при котором используют наркоз, и возникновение спазма исключено. Поэтому проверка труб с помощью лапароскопии дает очень точные результаты. Лапароскопия маточных труб позволяет удалить спайки. Операция лапароскопия назначается, если необходимо лечение маточных труб и их патологий.
Лапароскопия труб может назначаться в случаях:
- образования спаек маточных труб;
- внематочной беременности;
- непроходимости маточных труб;
- диагностики женского бесплодия;
- эндометриоза;
Месячные после лапароскопии
Если менструации протекают болезненно, то первые месячные после лапароскопии обычно проходят с большей потерей крови, чем обычно, и большей длительностью. Это из-за того, что внутренние органы заживают дольше, чем разрезы на брюшной стенке. В связи с этим первая менструация обычно более болезненна. Но все же при сильной менструальной боли нужно проконсультироваться с врачом.
Беременность после лапароскопии
После того как сделана лапароскопия, забеременеть можно в течение нескольких месяцев, но сразу после операции на 2–3 недели нужно полностью отказаться от половых контактов. После этого можно планировать зачатие. Беременность после лапароскопии вполне возможна в скором времени.
Женщины, у которых беременность после лапароскопии наступила в течение нескольких месяцев, наблюдаются у гинеколога. Часто беременность сопровождается медикаментозным лечением, женщина принимает препараты для поддержки нормального гормонального фона беременности. Если беременность после лапароскопии не наступила, эту операцию можно повторить несколько раз.
Лапароскопия - отзывы
Если вам назначена лапароскопия, форум - не лучший источник информации. Он может пригодиться в одном случае: если вы хотите выбрать клинику или врача: пациенты, которым была проведена лапороскопия, отзывы оставляют весьма охотно.
Стоит ли восстанавливать проходимость труб?
Забеременеть можно примерно в течение года после восстановления проходимости труб - вероятность, что они скоро снова станут непроходимы, очень высока. К тому же, труба должна быть не просто проходимой: она должна переместить оплодотворенную яйцеклетку в матку. Если она не делает этого, формируется внематочная беременность.
Любая операция по восстановлению проходимости труб повышает риск внематочной беременности. Таким образом, восстановление проходимости - далеко не гарантия того, что вы сможете забеременеть. К тому же, любая операция может запустить процесс образования спаек.
Если вы молоды, и больше нет факторов, которые мешают забеременеть, имеет смысл прооперировать трубы. Если же вам больше 35 лет, и вы давно безрезультатно пытаетесь завести ребенка, подумайте об искусственном оплодотворении. С каждой овуляцией «качество» яйцеклеток ухудшается, и не стоит терять месяцы на восстановление труб - время играет против вас. Исходя из всего, что мы описали выше, посоветуйтесь со своим врачом, чтобы узнать - стоит ли вам вообще заниматься восстановлением проходимости труб.
Маточные (фаллопиевы) трубы – это парный орган, расположенный в полости малого таза. Один его конец примыкает к матке, а другой – находится в непосредственной близости от яичника. Он не прикреплен к яичнику, поэтому женщины, у которых осталась всего одна маточная труба, имеют шансы на зачатие даже в том случае, если овуляция произошла в яичнике с противоположной стороны.
Созревшая яйцеклетка прорывает капсулу доминантного фолликула и выходит за пределы яичника. С помощью химического сигнала она притягивается к воронке фаллопиевой трубы и начинает продвигаться по ней к матке.
Если в этот момент рядом окажутся жизнеспособные сперматозоиды, то один из них имеет шансы на оплодотворение. Таким образом маточная труба выполняет функцию транспортировки яйцеклетки и спермия для их слияния, а затем – плодного яйца для его попадания в матку.
При отсутствии труб или непроходимости самостоятельная беременность невозможна, даже если яичники каждый месяц стабильно продуцируют яйцеклетки, но как проверить проходимость маточных труб?
Показания к проверке
Процедура проверки проходимости маточных труб требует особой подготовки и, кроме того, она весьма болезненна. Поэтому показанием к диагностическим процедурам может быть отсутствие беременности, когда все другие анализы в норме и гинекологом не выявлено ни одного препятствия для зачатия. Фаллопиева труба, забитая спайками, не способна функционировать нормально.
Это означает, что либо сперматозоид не имеет возможности добраться до яйцеклетки, либо плодное яйцо не может опуститься в матку. И то, и другое имеет весьма серьезные последствия:
- – в данном случае возникает из-за механических препятствий. Непроходимость может быть частичной, но даже тогда нередко случается так, что спермий может проникнуть в полость фаллопиевой трубы, а яйцеклетка - нет, ведь она намного крупнее и спайки не дают ей свободно перемещаться.
- – возникает из-за того, что оплодотворенная яйцеклетка не имеет возможности проникнуть в матку и вынуждена имплантироваться в стенку маточной трубы. Это самое грозное осложнение, вызванное спайками и непроходимостью.
Ежегодно в России 0,4% женщин от общего количества беременных погибают в результате внематочной беременности.
Причины непроходимости маточных труб
Лечение будет напрямую зависеть от того, что спровоцировало возникновение проблемы. Сужение просвета маточных труб или его полное отсутствие может являться как следствием их внутренней закупорки, так и результатом сдавливания извне. Гинекологи выделяют несколько факторов, которыми может быть обусловлена полная или частичная непроходимость:
- Спаечные процессы, образовавшиеся в результате ЗППП.
- Спаечные процессы, образовавшиеся после воспаления яичников, уретры, матки или цервикального канала.
- Полипы, перекрывающие вход в маточную трубу.
- Нарушение функций микроворсинок, с помощью которых плодное яйцо опускается вниз, к матке.
- Сдавливание фаллопиевых труб внутренними органами, которые изначально имели неправильное анатомическое положение, либо приняли его в результате опущения или операций.
- Механические повреждения слизистой оболочки полости трубы в результате оперативных вмешательств.
- Врожденные аномалии развития органов репродуктивной системы.
Иногда причину непроходимости трудно установить путем проведения диагностических процедур. В этих случаях назначается лапароскопия, которая считается наиболее информативной.
Виды непроходимости
После анализа на проходимость маточных труб врач определит тип заболевания. Дальнейшая коррекция спаечного процесса будет происходить в соответствии с тем, насколько обширна его локализация.
По типу распространенности патологических изменений непроходимость фаллопиевых труб бывает двух видов:
- Односторонняя – предполагает нарушение функционирования одного яйцевода. В таком случае женщина имеет шансы на зачатие, если овуляция произойдет в том яичнике, к которому примыкает здоровая труба. Есть случаи, когда беременность получалась в результате попадания яйцеклетки в здоровый яйцевод из противоположного яичника.
- Двусторонняя – предполагает нарушение функционирования яйцеводов с обеих сторон. Забеременеть самостоятельно в таком случае невозможно, поэтому единственная возможность стать матерью будет заключаться в использовании метода ЭКО или ИКСИ.
Степени непроходимости
Спаечный процесс или сдавливание маточной трубы внутренними органами может по-разному влиять на степень сужения ее просвета. Различают две формы непроходимости:
- Частичная непроходимость – просвет в трубе имеется, но он настолько мал, что оплодотворенная яйцеклетка не всегда может опуститься в матку. Эта степень непроходимости является самой опасной в плане возникновения внематочной беременности.
- Полная непроходимость – просвет в трубе не просматривается, орган полностью закупорен спаечным процессом и не может обеспечить даже слияние сперматозоида и яйцеклетки.
Локализация спаечного процесса
Маточная труба имеет различные отделы, поэтому могут скапливаться и влиять на сужение просвета в разных местах этого органа репродуктивной системы.
Яйцевод состоит из интерстициального отдела, который находится около бокового края матки, перешейка, ампулы (длинной части), и воронки, выходящей в брюшную полость. Соответственно, локализация спаечного процесса может быть на любом из этих уровней:
- Интрамуральная непроходимость – закупорка фаллопиевой трубы происходит в том месте, где она примыкает к матке.
- Непроходимость перешейка – закупорка наблюдается в ближайшем к матке суженном отделе трубы.
- Непроходимость извилистого отдела – скопление спаек наблюдается в самой длинной части трубы.
- Непроходимость воронки – спайки диагностируются в той части трубы, которая находится в непосредственной близости от яичника и принимает созревшую яйцеклетку.
По наблюдениям специалистов больше всего случаев непроходимости фиксируется в извилистом отделе яйцевода. Меньше всего – в области воронки.
Зачастую женщина даже не догадывается о том, что функционирование органов ее репродуктивной системы нарушено. Но проверить непроходимость маточных труб в домашних условиях невозможно, поэтому необходимо обратиться к врачу, который выберет наиболее приемлемый способ диагностики.
Обычное УЗИ не сможет дать полной картины патологических изменений в фаллопиевых трубах, поэтому требуется прибегнуть к эндоскопическим способам проверки и методам, предусматривающим наполнение полости труб контрастным веществом.
Эти процедуры являются довольно болезненными, а некоторые из них требуют введения пациентке наркоза. Рассмотрим подробно, как проверяют проходимость маточных труб.
Исследования с помощью контрастного вещества
- Гистеросальпингография (ГСГ)
Исследование проводится с помощью рентгена, является болезненным и предполагает наполнение маточных труб особым раствором. Среди наиболее часто используемых – кардиотраст, триомбраст, уротраст, верографин.
Подготовка к процедуре : сделать клизму, опорожнить мочевой пузырь, провести эпиляцию волос на половых органах.
Проведение процедуры : пациентку помещают на специальный стол таким образом, чтобы рентгеновский луч проходил через верхний край лона. Сначала необходимо получить рельефное изображение контуров матки. Для этого вводят 3 мл контрастного вещества и делают снимок.
Затем вводят дополнительно еще 4 мл контрастного вещества, чтобы матка была заполнена – такая манипуляция провоцирует жидкость излиться в фаллопиевы трубы, а оттуда, при условии их проходимости, в брюшную полость. После этого производят второй снимок.
Интерпретация результатов : маточные трубы считаются хорошо проходимыми, если контрастное вещество изливается в брюшную полость на большое расстояние.
- Эхогистеросальпингография (Эхо-ГСГ)
Можно исследовать проходимость маточных труб с помощью УЗИ. Процедура также предполагает использование жидкости, но в данном случае вводится не контрастное вещество, как при ГСГ, а физиологический раствор (хлорид натрия).
Еще одна особенность этого метода в том, что он проводится только в первой фазе менструального цикла.
Подготовка к процедуре: необходимо сделать клизму, выпить пол-литра жидкости и провести эпиляцию волос на лобке.
Проведение процедуры: в матку через катетер вводится физиологический раствор, который заполняет ее полностью и изливается в полости обеих труб. После этого врач начинает каждые 3-4 минуты проводить УЗИ-мониторинг вагинальным датчиком. В результате удается обнаружить участки яйцевода, просвет которых сужен или полностью заблокирован.
Интерпретация результатов: при полной проходимости труб раствор свободно будет изливаться в брюшную полость.
Исследование эндоскопическим способом
- Офисная и хирургическая гистероскопия
Предполагает введение в полость матки гистеросокопа (камеры), изображение с которого выводится на монитор. Существует два вида этой процедуры: офисная, выполняемая под местным обезболиванием в диагностических целях, и хирургическая, выполняемая под общим наркозом. Гистероскопия проводится на 5-7 день менструального цикла.
Подготовка к процедуре: опорожнить мочевой пузырь и удалить волосы с интимной зоны.
Проведение процедуры: в полость матки вводится гистероскоп. Он устроен таким образом, что позволяет одновременно и производить съемку, и осуществлять подачу жидкости, которой заполняется тело матки. На монитор выводится не только изображение внутреннего слоя матки, но и полость устья маточных труб.
- Лапароскопия
Процедура проводится только под общим наркозом. Она представляет собой хирургическое вмешательство в брюшную полость, которое выполняет одновременно и диагностические, и лечебные функции.
Подготовка к процедуре: пациентка должна опорожнить мочевой пузырь и сбрить волосы на лобке.
Проведение процедуры: после введения наркоза по передней брюшной стенке врач делает 3-4 прокола. Они нужны для того, чтобы ввести мини-камеру и необходимые хирургические инструменты. Для расширения брюшного пространства через область пупка подается углекислый газ.
Если лапароскопия носит диагностический характер, то операция длится 20-30 минут. Если хирург решает провести удаление спаек или других препятствий, которые блокируют просвет фаллопиевой трубы, то время операции увеличивается.
Последствий проверки проходимости маточных труб
Проверка проходимости фаллопиевых труб – одна из самых хлопотных процедур в перечне обследований при женском бесплодии. Однако, во избежание риска внематочной беременности, нужно не откладывать визит к врачу и не пытаться лечить спаечный процесс самостоятельно.
Последствий проверки проходимости маточных труб, обычно, не бывает. Лишь процедуры, проведенные при несоблюдении правил антисептики и асептики, могут стать причиной воспалительных процессов в малом тазу.