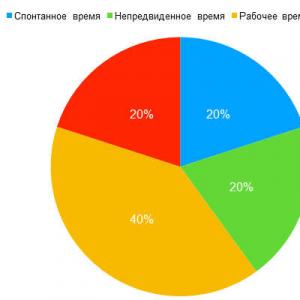
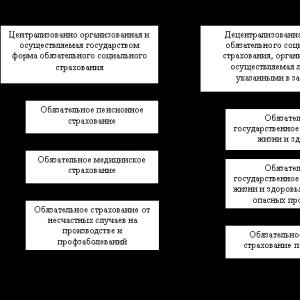
Показания к плевральной пункции. Плевральная пункция: показания, техника проведения, видео.
(позднелат. pleuralis относящийся к плевре; синоним плевроцентез, торакоцентез) - это прокол грудной стенки и париетальной плевры полой иглой или троакаром с целью диагностики (диагностическая пункция) и (или) лечения (лечебная пункция). Диагностические задачи часто сочетаются с лечебными.Плевральную пункцию осуществляют главным образом при экссудативном плеврите, эмпиеме плевры, гидротораксе; кроме того, ее производят при гемотораксе, хилотораксе, спонтанном или травматическом пневмотораксе, реже при подозрении на опухоль плевры. Она позволяет установить наличие в плевральной полости экссудата, транссудата, крови, воздуха, получить ее содержимое для бактериологического, цитологического и физико-химического исследований.
С помощью плевральной пункции отсасывают патологическое содержимое плевральной полости, осуществляют промывание и вводят в нее различные лекарственные средства (антисептики, антибиотики, протеолитические ферменты, фибринолитические, гормональные и противоопухолевые средства). Плевральная пункция выполняют также при наложении пневмоторакса с лечебной или диагностической целью.
Техника проведения плевральной пункции:
Обычно пункцию осуществляют в положении больного сидя.При скоплении жидкости в плевральной полости голова и туловище больного должны быть наклонены вперед, а плечо на стороне пункции отведено вверх и вперед, что позволяет расширить межреберные промежутки; голову и руку больного следует поддерживать. При обширных рубцовых процессах в плевре плевральную пункцию безопаснее проводить в положении больного лежа на здоровом боку; головной конец перевязочного или операционного стола слегка опускают. Такое положение позволяет предотвратить воздушную эмболию сосудов головного мозга в случае ранения вены легкого и попадания в нее воздуха.
Плевральную пункцию проводят с соблюдением правил асептики, как правило, под местной анестезией 0,5% раствором новокаина (10-15 мл). Для удаления жидкости из плевральной полости прокол делают в седьмом или восьмом межреберье между средней подмышечной и лопаточной линиями; для отсасывания воздуха - во втором или третьем межреберье по среднеключичной линии. Место прокола уточняют с помощью перкуссии, аускультации и рентгеноскопии. Грудную стенку прокалывают по верхнему краю ребра во избежание повреждения межреберных сосудов и нерва, расположенных вдоль его нижнего края.
Содержимое плевральной полости отсасывают обычным шприцем, шприцем Жане или различными специальными отсасывающими аппаратами. Шприц или отсасывающий аппарат соединяют с иглой (троакаром), введенной в плевральную полость, с помощью крана или резиновой трубки. При отсасывании воздуха или жидкости из плевральной полости перед тем как отсоединить шприц, на трубку накладывают зажим или закрывают кран, что позволяет предотвратить попадание воздуха в плевральную полость. По мере удаления плеврального содержимого иногда несколько изменяют направление иглы. Эвакуация большого количества воздуха или жидкости из плевральной полости должна проводиться медленно, чтобы не вызвать быстрого смещения средостения. Пробы жидкости для лабораторного исследования собирают в стерильные пробирки, остальную жидкость - в мерную колбу. Отверстие в коже после плевральной пункции заклеивают коллодием или жидкостью Новикова.
Осложнения плевральной пункции:
При проведении плевральной пункции возможны осложнения: прокол легкого, диафрагмы, печени, селезенки, желудка, внутриплевральное кровотечение, воздушная эмболия сосудов головного мозга.При проколе легкого появляется кашель, а в случае введения в ткань легкого лекарственных средств ощущается их вкус во рту. При возникновении внутриплеврального кровотечения во время плевральной пункции в шприц проникает алая кровь, а при наличии бронхоплеврального свища возникает кровохарканье.
Воздушная эмболия сосудов головного мозга может проявляться остро возникающей слепотой на один или оба глаза, в более тяжелых случаях - потерей сознания, судорогами. При попадании иглы в желудок через диафрагму в шприце могут быть обнаружены воздух и желудочное содержимое. При всех осложнениях во время плевральной пункции необходимо фазу же извлечь иглу из плевральной полости, уложить больного на спину в горизонтальное положение, вызвать хирурга, а при воздушной эмболии сосудов головного мозга - невропатолога и реаниматолога.
Профилактика осложнений включает тщательное определение места пункции и направления иглы, строгое соблюдение методики и техники манипуляции.
Плевральная пункция чаще всего представляет собой диагностическую пункцию Как правило, в ней накапливается жидкость при различных заболеваниях, например при опухоли лёгкого, при сердечных отёках, при туберкулёзе или плеврите. Этот факт является основанием для проведения плевральной пункции. Уровень жидкости в полости определяется при перкуссии, при рентгенографии или при ультразвуковом исследовании плевральной полости. Эмпиема , внутриплевральные кровотечения и транссудат в плевральной полости также являются прямыми показаниями для проведения процедуры.
Плевральная пункция. Техника проведения
Диагностическая плевральная пункция проводится в перевязочной или в палате у пациента. Пациенту проводят новокаином, во время процедуры пациент принимает сидячее положение с отведёнными назад руками. Любая диагностическая пункция чаще всего завершается лечебными мероприятиями, а именно полным удалением патологического содержимого из полости, промыванием антисептиком и введением в полость антибактериальных препаратов. В случае гемоторакса проводится дренирование с системой для заготовки аутологичной крови. Первая порция содержимого из плевральной полости оценивается врачом визуально, для получения полной более исчерпывающей информации содержимое направляется на цитологическое, биохимическое и бактериальное исследование.
Плевральная пункция. Возможные осложнения
Проведение процедуры требует особых навыков у врача, и тем не менее даже при грамотном подходе у пациента в процессе манипуляции могут наблюдаться различные осложнения. Это может быть резкое смещение средостения, тахикардия, коллапс. Во избежание подобных явлений врач должен тщательно следить за состоянием пациента и во время проведения плевральной пункции пережимать трубку зажимом.
С какой целью проводится плевральная пункция?
В плевральной полости любого здорового человека постоянно находится примерно 50 мл жидкости. Заболевания лёгких и плевры могут привести к тому, что между листиками плевры скапливается отёчная или воспалительная жидкость. Поскольку она сильно ухудшает состояние пациента, её удаляют при плевральной пункции. Если жидкости немного, значит, пациенту делают диагностическую пункцию, она помогает определить наличие патологических клеток и определить характер скопившейся жидкости.
Подготовка к плевральной пункции
Набор для плевральной пункции включает в себя двадцатиграммовый шприц, иглу 7-10 см длинной и 1 - 1,2 мм в диаметре и с круто скошенным остриём, она присоединяется к шприцу резиновой трубкой. Чтобы во время процедуры в плевральную полость не попал воздух, на неё накладывается специальный зажим. Набор из двух - трёх пробирок потребуется для отправки экссудата на исследование, помимо них необходимо иметь стерильный лоток с пинцетами, тампонами, палочками с ватой, а также спирт, йод, коллодий и на случай обморочного состояния у пациента.
Плевральная пункция при пневмотораксе
Спонтанный пневмоторакс также является прямым показанием для проведения плевральной пункции. Техника проведения этой манипуляции ничем не отличается от обычной, за исключением того, что при пневмотораксе из плевральной пункции шприцом или плевроаспиратором отсасывают воздух. При развитии воздух во время вдоха постоянно поступает в плевральную полость. Поскольку обратный дренаж отсутствует, на трубку после пункции зажим не накладывают, а оставляют воздушный дренаж. Не стоит забывать, что после плевральной пункции пациента следует срочно госпитализировать в хирургическое отделение.
Плевра - это оболочка легких, которая бывает двух видов. Висцеральная непосредственно обволакивает орган, а париетальная размещается на стенках грудной полости. Между ними образуется пространство, в котором находится небольшое количество жидкости. Она необходима для смазки листов плевры. При некоторых заболеваниях ее объем возрастает, это значительно ухудшает дыхание и общее состояние. В таком случае проводится пункция плевральной полости.
Плеврит: разновидности
Плевритом называют состояние, при котором наблюдается повышенное содержание жидкости в плевральной полости (в норме она присутствует там в минимальном количестве). Выделяют транссудативный и экссудативный типы. Зачастую данное состояние не является самостоятельной болезнью, а развивается как осложнение. Причины, которые провоцируют появление плеврита первого вида, следующие: сердечная недостаточность, проблемы с печенью, почками, злокачественные опухоли. Экссудативный тип характерен при пневмонии, туберкулезе, грибковых инфекциях, опухолях молочной железы, отравлении ядовитыми веществами. Выделяют также инфекционный и асептический плеврит. Первый провоцируется стафилококком, пневмококком и другими микроорганизмами. Асептический возникает вследствие других заболеваний. Симптомы такого состояния, как плеврит, весьма ощутимые. У человека появляется боль в груди, ему становится тяжело дышать, возможен кашель, лихорадка. Для облегчения состояния и удаления лишней жидкости проводится плевральная пункция.
Подготовка пациента
Особой подготовки для проведения данной манипуляции не требуется. Плевральная пункция подразумевает дополнительное обследование пациента с помощью рентгена. Это поможет определить количество жидкости и место ее расположения. Доктор обязан предупредить о том, что двигаться во время манипуляции нельзя (а также глубоко дышать или кашлять). Все лишние движения могут привести к повреждению легких. Подготовка к плевральной пункции не обходится без измерения давления, пульса, осмотра анестезиолога. Если в месте введения иглы присутствует волосяной покров, то его удаляют.
Материалы для проведения процедуры
Набор для плевральной пункции имеет в своем составе три иглы для проведения процедуры, пакет для жидкости, которая будет удаляться (1500 мл, 2000 мл), шприц (его объем составляет 50 мл). Также сюда входят канюля и трубка для соединения с резервуаром. Возможны некоторые вариации данных пакетов с инструментами. Важно отметить, что такой набор для плевральной пункции стерилен (обработан оксидом этилена). Помимо этого, для процедуры понадобятся стерильный материал для перевязки, пинцет, спирт, йод, раствор новокаина (или лидокаина). Также используются стерильные трубки (или кран трехходовой), с помощью которых предупреждается попадание воздуха в полость плевры.
Пациент принимает сидячее положение. Врач дополнительно осматривает место скопления жидкости. Проводится дезинфекция области прокола. Затем делают местную анестезию. В межреберье вводится игла, соединенная трубкой со шприцем, который имеет большой объем. Плевральная пункция должна проводиться только опытным специалистом. Инструмент вводится до того момента, пока не почувствуется так называемое свободное пространство. После того как в шпице появляется жидкость из плевры, меняют иглу на более длинную, шприц снимают, канюлю соединяют со специальным вакуумным насосом и таким образом откачивают лишнюю влагу. После проведения всех манипуляций полученную субстанцию направляют в лабораторию, на место прокола накладывается стерильная повязка. Пациент возвращается в палату, ему необходимо время, чтобы отойти от полученного наркоза. На протяжении нескольких часов запрещается употребление воды и пищи. После проведения процедуры необходим постельный режим, врач назначает определенные препараты и физиологические процедуры.
Анализ результатов
Полученная жидкость проходит необходимые этапы изучения: оценивается внешний вид, проводятся бактериологические и биохимические исследования. Это дает возможность установить, что перед нами: экссудат или транссудат. Если содержание белка больше, чем 3 грамма на 1 литр, то можно говорить об экссудативном выпоте. Обычно плевральная жидкость прозрачная, имеет слегка желтоватый оттенок. Однако если она белого цвета, обнаружены включения гноя, кровь, запах резкий и неприятный, консистенция вязкая - то можно говорить о наличии различных заболеваний. Например, кровь, обнаруженная в данной субстанции, может говорить о развитии злокачественных опухолей, о туберкулезе. Для диагностики состояния имеет значение и количество лейкоцитов, эритроцитов, которые находятся в жидкости. Содержание глюкозы также довольно информативно. Помимо того что проводится пункция плевральной полости, исследуется и кровь пациента. Еще один метод изучения плевральной жидкости - определение ее кислотно-щелочного баланса. Цитологическое исследование данной субстанции может помочь при подозрении на наличие злокачественных новообразований.
Возможные осложнения после пункции
Плевральная пункция - это своего рода хирургическое вмешательство, поэтому существует некоторая вероятность развития различных осложнений. Прежде всего возможен обморок или коллапс. Причиной могут стать препараты для анестезии или перепад давления. В этом случае необходимо прекратить все манипуляции, вытащить иглу. Иногда требуются противошоковые препараты или лекарства для правильной работы сердца. Из-за травмирования легкого (иглой) или нарушения герметичности может появиться пневмоторакс. Дыхание заметно ослабевает, около пораженной стороны может и вовсе отсутствовать. К осложнениям относят также и появление признаков гнойной интоксикации. Возможны также и травмы внутренних органов (печени, селезенки и других). Это происходит из-за неправильного выбора места, в которое вводится игла. В таком случае можно заметить симптомы внутреннего кровотечения.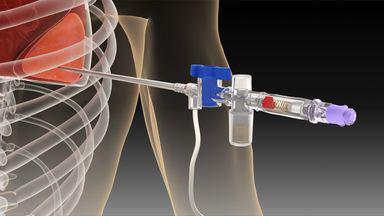
Противопоказания к проведению процедуры
Хотя проведение плевральной пункции в целом безопасно, все же существуют некоторые противопоказания. Прежде всего это повышенная кровоточивость, заболевания сердца, увеличение правой его стороны. Любые повреждения кожи в месте прокола (лишай), пиодермия также являются теми факторами, при которых плевральная пункция невозможна. Консультация специалиста перед процедурой обязательна при беременности, в период лактации, при большом весе.
Плевральная пункция
Во время пункции больной сидит на стуле, лицом к спинке, со скрещенными на груди руками. Перед пункцией производят обработку спиртовым раствором йода и местную анестезию предполагаемого места прокола. Пункцию делают по задней подмышечной линии в зоне максимальной тупости перкуторного звука, которую предварительно определяют перкуссией, обычно в седьмом или восьмом межреберье по верхнему краю нижележащего ребра, так как по нижнему краю проходят межреберные сосуды (рис. 26). Для пробной пункции пользуются шприцем емкостью 10 мл с насаженной на него довольно толстой и длинной иглой, а для извлечения большого количества жидкости - аппаратом Потена или электроотсосом. При попадании иглы в плевральную полость появляется ощущение «свободного пространства»; иногда при проколе ощущается препятствие, что обычно связано с утолщением плевры. С диагностической целью берут 50-150 мл жидкости и направляют ее на физико-химическое, цитологическое и бактериологическое исследования. В случае скопления значительного количества жидкости в плевральной полости с лечебной целью удаляют 800-1200 мл. Удаление из плевральной полости большего количества жидкости приводит к быстрому смещению органов средостения в больную сторону и может сопровождаться коллапсом. После извлечения иглы место прокола смазывают 5% спиртовым раствором йода.
Исследование плевральной жидкости. В полости плевры здорового человека имеется незначительное количество жидкости, близкой по составу к лимфе, облегчающей скольжение плевральных листков при дыхании. Объем плевральной жидкости может увеличиваться (выпот) как при нарушении крово- и лимфообращения в легких - невоспалительный выпот, или транссудат, так и при воспалительных изменениях плевры - экссудат. Экссудат может быть вызван клинически первичной инфекцией плевры или являться сопутствующим при некоторых общих инфекциях и при ряде заболеваний легких и средостения (ревматизм, инфаркт, рак и туберкулез легких, лимфогранулематоз и т. п.). Исследование плевральной жидкости проводят для следующих целей: 1) определения ее характера (транссудат, экссудат, гной, кровь, хилезная жидкость); 2) изучения клеточного состава жидкости, дающего сведения о характере патологического процесса, а иногда (при нахождении опухолевых клеток) - и о диагнозе; 3) выявления в случае инфекционного характера поражения возбудителя и определения его чувствительности к антибиотикам. Анализ плевральной жидкости складывается из макроскопического, физико-химического, микроскопического и в ряде случаев микробиологического и биологического исследований.
Макроскопическое исследование. Внешний вид плевральной жидкости зависит в основном от ее клеточного и частично от химического состава. Различают выпоты серозный, серозно-фибри- нозный, фибринозный, серозно-гнойный, гнойный, гнилостный, геморрагический, хилезный и хи- лезоподобный.
Транссудат и серозный экссудат прозрачны или слегка опалесцируют. Помутнение экссудата бывает обусловлено обилием лейкоцитов (серозно-гнойный и гнойный экссудат), эритроцитов (геморрагический экссудат), капелек жира (хилезный экссудат), клеточного детрита (хилезоподоб- ный экссудат). Характер клеток распознается при микроскопии. Хилезный характер экссудата определяют пробой с эфиром - при его добавлении мутность исчезает. Такой выпот бывает обусловлен застоем лимфы либо разрушением грудного лимфатического протока опухолью или травмой. Хилезоподобный вид экссудат принимает при жировом перерождении клеток, содержащихся в обильном количестве. В обоих случаях жир окрашивается Суданом III.
Цвет транссудата бледно-желтый, серозного экссудата - от бледно- до золотисто-желтого, при желтухе - до насыщенно-желтого. Гнойный экссудат серовато-белесоватый, зеленовато-желтый, при примеси крови - с красным оттенком или, чаще, коричневато-серый; такой же цвет у гнилостного экссудата. Геморрагический выпот в зависимости от количества крови и срока ее нахождения в плевре может иметь различные оттенки: от розового до темно-красного и бурого. При гемолизе выпот приобретает лаковый вид. Хилезный экссудат похож на разбавленное молоко.
Консистенция транссудата и экссудата, как правило, в большинстве случаев жидкая. Гнойный экссудат бывает густым, сливкообразным, иногда с трудом проходит через пункционную иглу. Гной из старых осумкованных эмпием может быть пюреобразным, крошковатым, с хлопьями фибрина.
Запахом (неприятным, зловонным) обладает только гнилостный экссудат, наблюдаемый при гангрене легкого. Этот запах обусловлен распадом белка, производимым ферментами анаэробной флоры.
При физико-химическом исследовании плевральной жидкости наибольшее значение имеет определение относительной плотности и содержания белка, так как они являются главными критериями при различении экссудатов и транссудатов.
Относителъную плотностъ плевральной жидкости определяют ареометром; обычно для этой цели используют урометр (см. «Анализ мочи»). Относительная плотность транссудата меньше 1,015, чаще в пределах 1,006-1,012, экссудата - выше 1,015, преимущественно 1,018-1,022.
Содержание белка в транссудате меньше, чем в экссудате, и составляет не более 3% (обычно 0,5-2,5%), в экссудате - 3-8%. Из способов его определения в плевральной жидкости наиболее удобен рефрактометрический, но могут быть применены и другие методы: биуретовый, гравиметрический, способ Робертса-Стольникова (см. «Анализ мочи») и др. Состав белковых фракций экссудата приближается к таковому в сыворотке крови; в транссудате значительно преобладают альбумины; фибриноген в нем почти или совсем отсутствует, поэтому транссудат не свертывается. В экссудатах фибриногена меньше, чем в крови (0,05-0,1%), но достаточно для спонтанного свертывания большинства из них. Содержание общего белка в транссудате изредка доходит до 4- 5%; в таких случаях для дифференцирования транссудата от экссудата прибегают к дополнительным пробам.
Проба Ривальты: цилиндр заполняют водой, подкисленной несколькими каплями уксусной кислоты, и наливают в него 1-2 капли пунктата. Капли экссудата, опускаясь, оставляют за собой мутный след, подобный папиросному дыму; капли транссудата не оставляют следа.
Проба Лукерини: к 2млЗ% раствора перекиси водорода на часовом стекле (на черном фоне) прибавляют каплю пунктата. В случае экссудата появляется опалесцирующее помутнение. Обе пробы выявляют присутствие в экссудате серозомуцина- мукополисахаридного комплекса, отсутствующего в транссудатах.
Микроскопическое исследование. Данному исследованию подвергают осадок плевральной жидкости, получаемый при ее центрифигуровании. Экссудат может свернуться до или во время центрифугирования, тогда осадок его непригоден для исследования, так как большинство клеток будет «захвачено» сгустком. Для предупреждения свертывания в пунктат прибавляют цитрат натрия или гепарин. Клетки осадка изучают несколькими методами: исследуют нативные препараты, сухие мазки, окрашенные по Романовскому-Гимзе или Папаниколау; при поисках клеток опухоли используют также флюоресцентную микроскопию, гистологическое исследование заключенного в парафин осадка или культуру клеток.
Для приготовления нативного препарата каплю осадка помещают на предметное стекло и накрывают покровным. Препарат рассматривают с сухой системой в простом или фазово-контраст- ном микроскопе. Оценивают количество форменных элементов (много, умеренное количество, немного). Точный подсчет лейкоцитов и эритроцитов не имеет особого значения, так как количество их в препарате зависит в большой мере от длительности и быстроты центрифугирования. Небольшое число эритроцитов может быть во всяком пунктате за счет травмы при проколе; их много также в геморрагическом экссудате при опухолях, травме и геморрагическом диатезе. Большое количество лейкоцитов встречается при бактериальной инфекции плевры. В транссудате лейкоцитов немного, но часто много клеток мезотелия. Иногда в выпоте обнаруживают клетки, подозрительные на опухолевые, но точно установить их природу в нативном препарате затруднительно. Из осадка с минимальным количеством надосадочной жидкости делают мазки. Окраска дает возможность дифференцировать элементы осадка: нейтрофилы, лимфоциты, эозинофилы, моноциты, макрофаги, клетки мезотелия и опухолей. Лейкоциты выглядят так же, как в крови.
Клетки мезотелия крупные, округлые или полигональные, изредка с 2-3 ядрами. В круглом ядре с довольно нежной хроматиновой сетью иногда заметно ядрышко. Цитоплазма синяя, часто вакуолизированная. Макрофаги отличаются от моноцитов наличием в цитоплазме продуктов фагоцитоза. Клеткиопухоли имеют те же особенности, которые описаны в разделе «Исследование мокроты». Определение их в плевральной жидкости представляет большие трудности, так как клетки мезотелия в случае длительных, а иногда и острых поражений плевры, а также при транссудатах приобретают многие черты, свойственные бластомным клеткам. Здесь может помочь люминесцентная микроскопия: при окраске некоторыми флюорохромами (акридин оранжевый, родамин) опухолевые клетки светятся иначе, чем нормальные.
В первые 5-7 дней после появления выпота любой этиологии в нем обнаруживаются нейтро- фильные лейкоциты, которые в дальнейшем при туберкулезном и ревматическом плеврите сменяются лимфоцитами. Богатый нейтрофилами выпот наблюдается при инфицировании плевры гноеродной флорой. Встречаются экссудаты, содержащие значительное, иногда преобладающее, количество эозинофилов.
Микробиологическое исследование. Транссудаты, как правило, стерильные, но могут быть инфицированы при многократных пункциях. Экссудаты могут быть стерильными, например выпоты при ревматической пневмонии, раке легкого. В серозном экссудате туберкулезной этиологии бак- териоско-пически обнаружить микобактерии обычно не удается, но посев или прививка пунктата морским свинкам дает иногда положительный результат. При плевритах, вызванных гноеродной флорой, она часто может быть обнаружена уже при бактериоскопии окрашенного по Граму мазка; в противном случае необходимо произвести посев. Кроме пневмококков, стрептококков, стафилококков, энтерококков, в экссудатах встречаются клебсиеллы, палочки Пфейффера, кишечная палочка и др. Для целенаправленного лечения больного выявленные микроорганизмы проверяют на чувствительность их к антибиотикам.
Пункция плевральной полости (иначе – плевральная пункция) – это высокоинформативная диагностическая и эффективная лечебная манипуляция. Суть ее заключается в прокалывании тканей грудной клетки вплоть до плевры с последующим исследованием содержимого плевральной полости и эвакуацией (удалением) его.
О том, в каких случаях показано проведение этой процедуры, когда она, напротив, не рекомендуется, а также о методике прокола пойдет речь в нашей статье.
Показания, противопоказания
Показаниями к пункции плевральной полости являются наличие в ней большого объема жидкости или воздуха.С целью диагностики пункцию плевральной полости проводят при:
- наличии в ней воспалительной жидкости – транссудата или экссудата;
- скоплении в полости плевры крови – гемотораксе;
- скоплении в полости плевры лимфатической жидкости – хилотораксе;
- наличии в ней гнойных масс – эмпиеме;
- наличии в ней воздуха – .
Чтобы определить, остановилось ли кровотечение в полости плевры, проводят пробу-пункцию Ревилуа-Грегуара – наблюдают за полученной из полости кровью, и если она образует сгустки, значит, кровотечение все еще продолжается.
Эта манипуляция незаменима во многих отраслях медицины:
- пульмонологии (при различной природы, и плевры и так далее);
- ревматологии (при и других системных заболеваниях соединительной ткани);
- кардиологии (при );
- травматологии (при и других травмах грудной клетки);
- онкологии (многие злокачественные новообразования метастазируют именно в плевру).
В большинстве случаев пункцию диагностическую сочетают с пункцией лечебной – эвакуируют из плевральной полости патологическую жидкость или воздух, промывают ее раствором антисептика или антибиотика. Эта манипуляция помогает облегчить состояние больного, а зачастую и спасти ему жизнь (например, при напряженном пневмотораксе).
Не проводят пункцию, если листки плевральной полости спаяны друг с другом, то есть имеет место ее облитерация.
Нужна ли подготовка
Какие-то особые подготовительные мероприятия к пункции полости плевры не требуются. Перед процедурой пациенту проводят рентгенографию органов грудной клетки или УЗИ. Это необходимо для того, чтобы окончательно убедиться в необходимости манипуляции, определить границы жидкости.
Максимально безопасной для пациента пункция будет при условии его спокойного поведения и равномерного дыхания. Именно поэтому если больного беспокоит сильный кашель либо он испытывает интенсивную боль, ему будет рекомендован прием обезболивающих и/или противокашлевых лекарственных средств. Это значительно снизит вероятность развития осложнений во время процедуры.
Проводят плевральную пункцию в условиях процедурного кабинета, перевязочной. Если состояние больного тяжелое и ему не рекомендовано передвигаться, осуществляют прокол непосредственно в палате.
Методика
Во время манипуляции пациент находится в положении сидя на стуле лицом к его спинке, на которую он опирается руками, либо лицом к столу (тогда руками он опирается на него). При пневмотораксе больной может расположиться лежа на здоровом боку, а верхнюю руку отвести за голову.
Область прокола обкладывают стерильными пеленками, кожу обрабатывают растворами антисептиков.
Крайне важно правильно определиться с местом прокола. Так, если в полости плевры имеется воздух, пункцию проводят во 2-м межреберье по среднеключичной линии (если больной сидит) либо в 5-6-м межреберье по линии средней подмышечной (если он лежит). Если между листками плевры подозревается наличие жидкости, прокол выполняют по задней подмышечной или даже лопаточной линии на уровне 7-9-го межреберья. Больной при этом должен сидеть. В случае, когда такое положение невозможно, пунктируют между этими двумя линиями ближе к задней подмышечной.
В случае, когда имеет место ограниченное скопление жидкости в плевральной полости, врач определяет точку прокола самостоятельно путем перкуссии (там, где перкуторный звук укоротился, и расположена верхняя граница жидкости) с обязательным учетом данных рентгенографии.
Прежде чем проводить непосредственно пункцию, ткани в области воздействия необходимо обезболить. Для этого применяют инфильтрационную анестезию – постепенно в ткани вводят раствор анестетика (как правило, применяют раствор новокаина 0.5 %). Врач надевает на шприц резиновую трубку длиной примерно 10 см, на нее – длинную иглу диаметром не менее 1 мм, набирает в шприц анестетик, левой рукой фиксирует кожу в месте будущего прокола, слегка оттягивая ее книзу по ребру, правой же – вводит иглу в ткани сразу над верхним краем ребра. Медленно продвигая иглу вглубь, он нажимает на поршень, посылая впереди иглы препарат для обезболивания. Так он попадает в кожу, подкожную клетчатку, мышцы, межреберные нервы и листок париетальной плевры. Когда игла прокалывает этот листок и попадает в место назначения – плевральную полость, врач ощущает провал, а у пациента возникает боль.
Важно осуществлять прокол именно по верхнему краю ребра, поскольку по нижнему его краю проходят межреберный сосуд и нерв, повредить которые крайне нежелательно.
Когда игла «провалилась» в полость, врач потягивает поршень шприца на себя и наблюдает, как в него поступает содержимое полости. При этом визуально он может оценить его характер и уже на этом этапе сделать определенные выводы в плане диагностики.
Следующий этап – эвакуация содержимого. Когда шприц заполняется жидкостью, трубку пережимают (чтобы в полость плевры не попал воздух), шприц отсоединяют и опорожняют, затем присоединяют снова и повторяют эти действия до полного опорожнения полости. Если объем жидкости велик, используют электроотсос. Существуют специальные одноразовые наборы для плевральной пункции.
Жидкость собирают в стерильные пробирки с целью последующего исследования ее в условиях диагностической лаборатории.
Когда жидкость эвакуирована, плевральную полость промывают растворами антисептиков, вводят туда антибактериальный препарат.
По окончании этих манипуляций врач решительным движением руки вынимает иглу, обрабатывает место прокола йодсодержащим препаратом, заклеивает пластырем. После этого пациента на каталке увозят в палату, и там он находится в положении лежа еще 2-3 часа.
В процессе всей процедуры рядом с врачом работает медицинская сестра. Она внимательно наблюдает за состоянием обследуемого – следит за частотой его дыхания и пульса, измеряет артериальное давление. При обнаружении недопустимых изменений медсестра сообщает о них врачу и пункцию прекращают.
Осложнения
 Если пункционная игла травмирует межреберную артерию, разовьется гемоторакс, а в случае ранения ею одного из органов брюшной полости - возникнет кровотечение в брюшную полость.
Если пункционная игла травмирует межреберную артерию, разовьется гемоторакс, а в случае ранения ею одного из органов брюшной полости - возникнет кровотечение в брюшную полость. Плевральная пункция – достаточно серьезная манипуляция, в процессе выполнения которой возможно развитие ряда осложнений. Как правило, они случаются при несоблюдении врачом правил асептики, техники прокола либо в случае неправильного поведения пациента в процессе процедуры (например, резкие движения).
Итак, возможные осложнения:
- ранение ткани легкого (воздух из альвеол попадает в плевральную полость – развивается пневмоторакс);
- ранение сосудов (при повреждении межреберной артерии кровь изливается в ту же полость плевры – развивается гемоторакс);
- ранение диафрагмы с проникновением пункционной иглы в брюшную полость (при этом можно ранить печень, почку, кишечник, что приведет к внутреннему кровотечению или перитониту);
- и потеря пациентом сознания (как реакция на анестетик либо на сам прокол);
- инфицирование плевральной полости (если не соблюдены правила асептики).
К какому врачу обратиться
Обычно плевральную пункцию проводит врач-пульмонолог. Однако она используется в практике травматологов, кардиологов, ревматологов, фтизиатров и онкологов. Врач любой из этих специальностей должен уметь выполнять такую манипуляцию с учетом данных УЗИ плевры или рентгенографии органов грудной клетки.
Заключение
Плевральная пункция – важная диагностическая и лечебная манипуляция, показаниями к которой служат наличие между листками плевры воздуха или патологической жидкости – экссудата, транссудата, гнойных масс, крови или лимфы. В зависимости от клинического случая выполняют ее планово либо в качестве экстренной помощи пострадавшему.
Жидкость, полученную в процессе процедуры, собирают в стерильные пробирки и затем исследуют в лаборатории (определяют ее клеточный состав, наличие того или иного возбудителя инфекции, чувствительность его к антибактериальным препаратам и так далее).
В отдельных случаях при проведении пункции развиваются осложнения, которые требуют прекращения манипуляции и оказания больному неотложной помощи. Чтобы их избежать, врачу следует объяснить пациенту важность процедуры, его действия во время нее, а также строго соблюдать технику прокола и правила асептики.
Специалист клиники «Московский доктор» рассказывает о пункции плевральной полости.