Возможные причины и лечение опухоли ног в разных местах. Что делать, если опухла нога в районе щиколотки и болит
Под кожей проявляется в виде увеличения косточки в области стопы. Этот небольшой недостаток на первый взгляд кажется безобидным, но его нельзя оставлять без внимания, так как шишка или синяк на кости ступни могут возникнуть по серьезным причинам, которые нуждаются в устранении. В медицине такое явление называют вальгусной деформацией ступни. Давайте подробнее рассмотрим, почему и как появляется мягкая шишка на ноге, а также каким образом от нее можно избавиться.
Причины появления патологии
Причины, из-за которых может вылезти мягкая или твердая шишка под кожей в области стопы у ребенка или взрослого:
- развитие бурсита, артроза суставов, экзостоза, плоскостопия;
- влияние генетических факторов, эндокринных заболеваний и остеопороза;
- ношение неудобной обуви с высоким каблуком и слишком узким носком. Такая обувь приводит к тому, что нагрузка на ступни распределяется неравномерно, вследствие чего деформируется передний отдел и развивается артроз сустава пальца;
- шишка может выскочить на ноге после ушиба;
- подкожная шишка часто возникает в области ноги после перелома;
- развитие полиомиелита или церебрального паралича.
Важно своевременно увидеть, что на ноге образовалась и вздулась шишка, чтобы незамедлительно пройти лечение. Если с патологией не обратиться к доктору, возникает боль и другие симптомы, которые в дальнейшем могут привести к проведению операции. Если же проблему не убрать вовремя, нога может сильно опухнуть и пациент начнет хромать.
Кто поможет при появлении шишки?
Важно знать, к какому врачу обращаться, если возникла шишка на ноге возле щиколотки или в другой части конечности. Первые симптомы патологии должен внимательно осмотреть доктор-ортопед.
Обратившийся к доктору больной проходит рентген ступни. Такое исследование поможет определить, есть ли деформация, какой степени, имеются ли сопутствующие заболевания.
Образовавшийся костяной нарост на ноге также должен обследовать ревматолог. На основании полученной информации специалисты ставят точный диагноз и рассказывают, как лечить. Часто назначения устанавливаются вместе с диетологом, физиотерапевтом и специалистами по ЛФК.
Симптоматика патологи
Первый симптом: сверху или сбоку на большом пальце может образоваться бугорок, напоминающий собой шишку. При этом палец у основания краснеет и отекает, может сильно пухнуть.
При патологии утолщается кожа, часто возникают мозоли, синяк, болезненность.
Растет шишка при активном кости, из-за чего большой палец клонится наружу. Так как обувь сдавливает образование, может появиться и не проходить сильная боль и ощущение дискомфорта.
Дети часто при такой патологии становятся капризными, так как имеется боль и начинает развиваться хромота.
Особенности терапии патологии
Как бороться с шишками на ногах, подскажет только доктор. Чаще всего появившийся костный нарост на подъеме ступни, на большом пальце ноги или в другой её части, лечится с помощью консервативных или оперативных методов, а также применения народных средств.

Консервативные методы лечения
Снять боль, устранить растущий синяк, а также другие неприятные симптомы при шишке на ноге можно с помощью консервативных методов. Ношение специальных ортопедических приспособлений - они подбираются индивидуально для каждого пациента. Чаще всего лечащий доктор рекомендует поддерживать конечность при патологии специальными ортопедическими стельками, супинаторами и валиками, которые обеспечивают равномерное распределение нагрузки на все отделы ступни. Чтобы не получилась травма образовавшейся косточки, используются специальные накладки. А чтобы палец удерживался в правильном положении, на ночь рекомендуется надевать специальные корректоры для пальцев.
Применение физиотерапии. Процедуры нормализуют кровообращение в ступне, повышают мышечно-связочный тонус, способствуют расслаблению ног, питают их полезными веществами. Если болит ступня и начинают образовываться шишечки на ней, доктор назначает пройти курс грязевой терапии, электрофореза, ультразвука. Врач-ортопед также рекомендует делать ванночки для ножек.
Если начинает сильно болеть синяк или даже маленькая шишечка на щиколотке ноги или другой области конечности, доктор назначает нестероидные противовоспалительные средства в виде таблеток, капсул, мазей или гелей для наружного применения. Часто терапия проводится Диклофенаком, Найзом, Нимидом, Ибупрофеном, Индометацином, Ортофеном или другими препаратами.
Борьба с образованиями на нижних конечностях также проводится с помощью массажа. Процедура активизирует кровоток, ткани насыщаются кислородом и питательными веществами, каждая мышца или связка хорошо расслабляется.
Если на ноге появилась шишка, можно для её удаления выполнять специальный комплекс упражнений. Поднимайте с пола разные предметы, мните пальчиками ног газеты, разводите и сводите пальцы, катайтесь ступнями по качалке или бутылке. Также можно сгибать и разгибать пальцы, захватывать подошвой небольшой кусочек ткани, а затем ступнями его выравнивать на полу.
Оперативное лечение
Если не только болит шишка на ноге, но она уже успела перерасти в третью или четвертую стадию деформации, доктор проводит операцию. Оперативное вмешательство выполняется быстро и не причиняет травмы.
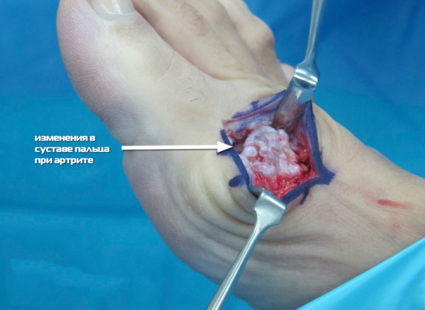
После операции на второй день уже можно ходить, но быть под наблюдением у врачей необходимо ещё пару дней. Важно после оперативного вмешательства носить специальные стельки или обувь.
Бывает, что в запущенной ситуации доктор вынужден сделать остеотомию. При таком вмешательстве кость фиксируется специальными винтами, которые остаются навсегда в теле пациента. На восстановление после операции понадобится около месяца.
Народная терапия
Шишка на голени или другом участке конечности может сильно распухать. Чтобы вернуть безболезненное сгибание пальцев, а также возможность нормально ходить, без хромоты, можно прибегнуть к терапии народными средствами. Например, шишку можно смазывать желчью. Перед сном делаются компрессы. Ватка смачивается в желчи и прикладывается к больному месту. Сверху её нужно накрыть пакетом и тёплой тканью. Наденьте носки и ложитесь спать. Терапия длится 60 дней.
Также можно развести в воде соль. Попарьте в ванночке ступни в течение 20 минут. Затем выполните массаж в области косточки.

Еще один действенный способ - измельчите 10 граммов лаврового листа. Залейте порошок 10 миллилитрами нашатырного спирта. Дайте настояться в темноте одну неделю. Полученный раствор втирайте в шишки два раза в день.
Смешайте в одинаковой пропорции уксусную эссенцию с йодом и глицерином. Добавьте две части кипяченой воды. Попарьте ноги, смажьте шишку полученной смесью. Применять лечебное средство в течение трёх месяцев.
Рецептов народной медицины для лечения шишек на ногах существует много.
Какой бы вариант вы ни выбрали, обязательно перед его применением проконсультируйтесь с доктором.
Сонник о шишке на ноге
Некоторые люди задаются вопросом, к чему снится шишка на ноге, если они увидели такой сон. Сонник говорит, что, возможно, будет расширение сферы вашего влияния. Вы сможете занять верхний пост на работе. Такое событие в вашей жизни изменит привычный уклад и ваше поведение. Теперь мало стараться соответствовать занимаемому посту, важно также хорошо следить за своей репутацией.
Теперь вы знаете, почему может появляться шишка или гематома на ноге, а также что делать, чтобы избавиться от патологии. Снимать болезненность при появлении шишки можно только после консультации с доктором, чтобы подошва не пострадала ещё больше. Чтобы лодыжка не болела из-за появившейся шишки на ступне, важно своевременно провести лечение.
Любая боль в ноге мешает человеку полноценно двигаться и нормально себя чувствовать, в частности, когда речь идет о воспалении и опухании косточки на стопе.
Вальгусная деформация сустава
Отек и воспаление косточки встречается у 70% женщин, и называется такая патология вальгусной деформацией сустава. К причинам опухания косточки возле большого пальца стопы относят:
- наследственная слабость суставов и связочного аппарата;
- возрастное истощение костной ткани;
- постоянное ношение обуви на высоком каблуке;
- плоскостопие;
- ношение обуви на высоком каблуке, когда нагрузка неравномерно распределяется на стопу;
- артроз (характерен для людей старше 60 лет).
Вальгусная деформация сустава развивается постепенно. Нефаланговая кость большого пальца со временем отходит в сторону, из-за чего на внутренней стороне стопы образуется неэстетичная шишка, из-за которой человек не может носить обувь своего размера. Если же косточка не только отекла и увеличилась, но и начала краснеть и болеть, человеку срочно нужно начинать лечение вальгусной деформации сустава.
Ношение ортопедической обуви или стелек позволит предотвратить дальнейшее выпирание косточки возле большого пальца. Носить обувь и стельки нужно ежедневно, так как подобным образом можно обеспечить равномерную нагрузку на стопу. Ношение специального фиксатора для большого пальца стопы также позволяет выпрямить палец и не допустить дальнейшего разрастания хрящевой ткани. Однако подбирать фиксатор для большого пальца должен ортопед.
При вальгусной деформации сустава человеку рекомендуется ограничить употреблением соли, мяса, жирных, острых и жареных блюд. Обогатить рацион следует овощами и фруктами, растительным маслом, крупами и рыбой.
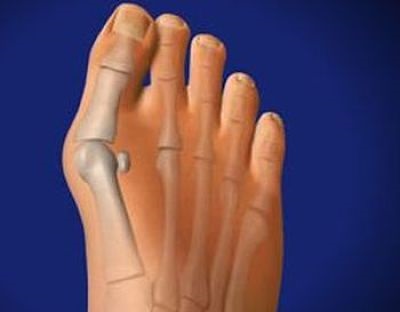
Лечебная физкультура помогает укрепить суставы, нормализовать кровообращение, лимфоток стоп и предотвратить дальнейшее выпирание косточки. Выполнять гимнастику для ног просто, так как она состоит из комплекса простых упражнений: подъемы на полупальцы, сжимания-разжимания пальцев, вращения стопами и катание стопой мячика по полу.
Лечение выпирающей косточки возле большого пальца также может включать использование таких медпрепаратов:
- Кетонал.
- Вальгусстоп.
- Шишка Стоп.
- Бадяга.
Для лечения вальгусной деформации сустава можно применять народные средства. Их рецепты:
- Берут 100 миллилитров одеколона, 10 таблеток Аспирина и 15 капель йода. Все перемешивают до образования однородной массы настаивают 2 недели в стеклянной посуде. Готовой мазью каждый вечер растирают опухшую косточку на стопе.
- Каолин разводят водой так, чтобы получилась густая кашица. На отекшую косточку накладывают толстый слой каолина, оборачивают пищевой пленкой и оставляют компресс на ночь.
- Берут одно сырое яйцо, делают маленькое отверстие в скорлупе и наполняют яйцо уксусом. После яйцо помещают в посуду и ставят на 14 дней в затемненное место. Когда уксус полностью растворит скорлупу, яйцо нужно смешать со столовой ложкой сала и скипидара. Средство толстым слоем наносят на опухшую косточку и накладывают сверху давящую повязку из марли.
- Ванночки с морской солью (на 1 литр воды - 2 столовые ложки соли) отлично снимают боль и отек косточки. Делать ванночку просто: ноги опускают в соленую воду на 15 минут. Процедуру выполняют каждый вечер.
Слишком опухшая и выпирающая кость требует операции. Хирургическое вмешательство длится всего несколько часов. За это время под местным наркозом пациенту иссекут разросшуюся ткань, установят кость правильно и зафиксируют сустав медицинскими болтами. Восстановление после операции длится всего неделю.
Опухание косточек щиколотки
Эта проблема наблюдается в основном у женщин. К причинам патологии относят:
- чрезмерную нагрузку на ноги в связи со стоячей работой;
- ношение обуви на каблуках;
- жаркую погоду;
- сердечную недостаточность;
- проблемы с почками;
- лимфостаз нижних конечностей;
- артрит;
- варикозное расширение вен;
- тромбофлебит;
- гемартроз;
- прием некоторых препаратов;
- растяжение связок стопы;
- переломы костей стопы.
Если косточки опухают из-за стоячей работы, то человеку прежде всего следует проконсультироваться с доктором и приобрести компрессионный трикотаж (колготы, чулки). Ношение таких изделий предупреждает застой венозной крови и лимфы, благодаря чему предупреждается отекание щиколоток. Если причиной опухания косточек стало ношения неудобной обуви, то человек должен взять за привычку носить такую обувь максимум 1-2 раза в неделю. В жаркую погоду для предупреждения отечности косточек важно носить просторную обувь, соблюдать питьевой режим, не допускать продолжительной ортостатической позы и соблюдать диету с низким содержанием соли.

Если припухлость щиколотки сохраняется долго, то следует обратиться к врачу и выяснить причину проблемы. При заболеваниях, провоцирующих отекание конечностей, кроме основного лечения, прописываются диуретики и мочегонные отвары.
При тромбофлебите и варикозе человеку прописываются препараты, разжижающие кровь, венотоники, компрессионный трикотаж и лечебная гимнастика. Лимфостаз конечностей лечится диетотерапией, физиопроцедурами и препаратами-флеботониками. При артрите назначаются нестероидные противовоспалительные препараты, гимнастика, грязелечение и диета. При гемартрозе, растяжении связок и переломах костей стопы важно как можно раньше обратиться к травматологу.
Чтобы избавиться от отека щиколотки, следует:
- Лечь на 15 минут и приподнять ноги на уровень сердца.
- Зафиксировать щиколотку эластичным бинтом, особенно если предстоит продолжительная ходьба.
- Выполнять элементарные упражнения для ног: круговые вращения стопами, сгибания-разгибания пальцев и т. д.
Опухла косточка пятки
Если опухла косточка на ноге возле пятки, то причин этого явления может быть несколько:
- погрешности в образе жизни: ношение неудобной обуви, ожирение, гиподинамия;
- дегенеративные процессы в суставах и костной ткани, спровоцированные артритом или подагрой;
- травмы: вывихи, растяжения, переломы;
- инфекции: остеомиелит или туберкулез пяточной кости;
- воспаления пяточной кости, вызванные бурситом, воспалением ахиллова сухожилия, пяточной шпорой;
- злокачественное новообразование на пятке.
Если опухание кости пятки возникло из-за погрешностей в образе жизни, то человеку следует принять меры для устранения влияния негативных факторов, провоцирующих отек. Если человек получил травму, то в первые минуты после нее он должен положить на место ушиба (растяжения, перелома) холодный компресс и как можно скорее обратиться к травматологу.
Для диагностики воспалительных или инфекционных заболеваний кости проводятся такие исследования, как биохимический и микробиологический анализ крови, биопсия кости и анализ на онкомаркеры. Тактика лечения опухания кости возле пятки зависит от первопричины патологии.
При любых отеках на косточках ног следует своевременно обращаться к специалисту и начинать лечение, ведь причины отклонения могут быть самыми разными.
Если боль усиливается при ходьбе, то однозначно нужно сменить обувь. Выявить же настоящую причину болей не всегда удается без помощи врачей и прохождения диагностики, в первую очередь УЗИ. Щиколотка сразу начинает болеть и отекать, например, в результате неудачного прыжка или подворота ноги при хождении на каблуках. Происходит кровоизлияние с внутренней стороны ноги.
Сустав в данном случае в области щиколотки отекает моментально при деформировании или повреждении хрящевой ткани. Отечность может быть при постоянной ходьбе в неудобной, стесненной обуви. Проблемами с ногами часто страдают люди с лишним весом. Нагрузка на суставы увеличивается во много раз.
Все это не так страшно. Боль в области щиколотки может служить опасным симптомом при поражении, воспалении сустава по причине некоторых заболеваний или серьезных травм, полученных ранее. Отсутствие лечения может привести к уменьшению подвижности сустава, вплоть до полного его обездвиживания. А это уже инвалидность, и дегенеративные изменения в суставах предотвратить сложно.
Недугу способствуют некоторые внутренние заболевания. Щиколотка опухла и болит при:
- подагре;
- артрозе, остеоартрозе, остеомиелите;
- тендините (ахиллово сухожилие);
- переломе лодыжки;
- растяжении связок, разрывах мышц.
Артрит приводит к развитию воспаления в суставах, нарушается их метаболический процесс. Воспаленный сустав быстро дегенерирует. Часто артрит - это болезнь возрастная, но может быть ревматоидной, наследственной или посттравматической вследствие ушибов, различных травм.
При подагре накапливается в крови мочевая кислота, а в подагрических узлах суставов - отложения солей. По симптоматике подагра напоминает артрит в острой форме. Болит в области щиколотки в разных положениях ноги, чаще у мужчин старшего возраста.
При тендините воспаляется ахиллово сухожилие, в зоне щиколотки боль усиливается обычно при перенапряжении ноги. Боль пульсирует по всему сухожилию, а отечность наблюдается ближе к пяткам. Если воспаление не лечить, то в итоге может произойти разрыв сухожилия.
На самом деле причин отечности нижних конечностей гораздо больше. Не столь опасно, когда щиколотка болит и опухает при беременности. Увеличивается масса тела, кровь в конечностях застаивается, нарушается ее циркуляция. Опухание лодыжки у беременных женщин - обычное явление. При незначительной отечности по вечерам к утру обычно симптомы проходят, и особого повода для беспокойства нет. Но при постоянной отечности и болях в ногах при ходьбе все-таки посетить врача нужно.
Щиколотки опухают при проблемах с мочевыделительной, сердечно-сосудистой системой. При тромбозе, варикозном расширении, особенно у женщин после 40 лет, болит и отекает сустав, на сосудах проявляется рисунок, звездочки. Кожа становится красной, воспаленной, горячей, болит при надавливании. Постоянная отечность щиколоток может говорить о сердечно-сосудистой недостаточности. Застой крови в сосудах приводит к отечности сразу обеих ног. Болей обычно нет, но кожа опухает по вечерам после долгого пребывания на ногах или приема жидкости в большом количестве. Кроме болей в щиколотках при варикозе возможно появление одышки, учащенного сердцебиения, слабости.
Опухают щиколотки и при скоплении жидкости в организме, то есть при болезнях почек. Кроме того, под глазами появляются мешки, особенно утром после сна. Отечность болезненная и может доходить до колен.
Лечить опухшую щиколотку самостоятельно можно лишь в крайних случаях, когда рентген не покажет серьезных травм либо щиколотка опухла лишь по причине укуса насекомого или ношения неудобной, тесной обуви, на каблуках.
Конечно, в первое время суставу нужен покой. Занятия спортом придется отложить. В первые 2-3 дня требуется ставить холодные компрессы, обрабатывать воспаленную область йодом, то есть рисовать йодную сетку. На 4-ый день можно начать ставить согревающие компрессы, втирая мази: диклофенак, фастум-гель, но только при спаде отечности в районе щиколотки.
При ушибах, растяжениях делайте примочки из отваров пижмы, зверобоя, подорожника или вереска. Для снятия болевого синдрома втирайте камфорное масло. При гематомах поможет прикладывание марлевой тряпицы, смоченной отваром арники, или кашицы сырого картофеля. Если ничего не помогает, обращайтесь к врачу. Значит, проблема более серьезная, щиколотка требует осмотра специалистами.
/ На голеностопном суставе шишка внутри на косте
Как лечить отек голеностопного сустава?
Голеностопный сустав наряду с коленным и с тазобедренным является одним из самых крупных сочленений. И одним из проявлений патологии данного сочленения является отек. Но прежде, чем обсуждать, каким должно быть лечение отека голеностопного сустава, следует немного разобраться в причинах этой патологии.
Причины
Голеностопный сустав является довольно сложным анатомическим образованием. В его формировании принимают участие 3 кости – большая, малая берцовые, и таранная кость стопы.
По форме голеностопный сустав является блоковидным. Как и все суставы нижних конечностей, голеностоп испытывает большие статические и динамические нагрузки массой тела при ходьбе и поддержании тела в вертикальной позе. Соответственно, голеностопный сустав в большей степени, чем многие другие, подвержен различным патологическим изменениям. И симптомами этих изменений наряду с отеком будут боль, покраснение кожи, затруднение ходьбы вплоть до полной обездвиженности.
Самыми частыми причинами отека голеностопного сустава являются травмы. Различают следующие виды травм голеностопа: ушибы, раны, переломы костей (лодыжек), растяжения связок. Травматический отек обусловлен нарушением микроциркуляции крови в мягких тканях, мышечным отеком, излиянием крови в мягкие ткани и в полость сустава. Кроме того, в результате травматических повреждений и сложных рефлекторных механизмов развивается несостоятельность венных клапанов. Это приводит к нарушению оттока крови по венам нижних конечностей, застою крови и отеку.
После травмы развивается дистрофия суставного хряща в голеностопе – т.н. посттравматический артроз. Артроз голеностопа может быть следствием такой распространенной патологии как поясничный остеохондроз. Вследствие артроза возникает нестабильность сустава, слабость связочного аппарата, что может привести к дополнительным травмам (вывихам и подвывихам стопы) или к воспалению – артриту.
Помимо травм артрит может быть следствием ревматизма, подагры, и многих других обменных нарушений и инфекционных заболеваний. Артрит голеностопа сопровождается отеком околосуставных тканей из-за нарушения проницаемости капилляров и скоплением внутрисуставной жидкости, иногда с примесью крови и гноя.
Таким образом, отечность голеностопного сустава обусловлена несколькими факторами, среди которых:
- Нарушение микроциркуляции с выходом плазмы крови в мягкие ткани
- Снижение тонуса вен, несостоятельность венных клапанов
- Механическое повреждение мышц, суставных тканей костными отломками при травмах
- Повреждение мышц
- Скопление экссудата – тканевой серозной жидкости, иногда с примесью крови и гноя в капсуле сустава.
Каждая патология голеностопа может быть обусловлена несколькими, а иногда и всеми вышеперечисленными патологическими механизмами. Причем в большинстве случаев отекать может не только голеностоп, но и остальные, более мелкие суставы стопы.
Принципы лечения
Соответственно, лечение отеков суставов стопы предусматривает:
- Улучшение микроциркуляции крови
- Повышение тонуса вен
- Удаление экссудата
- Снижение проницаемости сосудистой стенки
- При повреждениях сустава – туалет ран, сопоставление (репозицию) костных отломков.
Собственно говоря, именно с последнего в списке мероприятия нужно начинать лечение при травматическом отеке суставов стопы. Иначе никакие медикаменты не снимут отек. При закрытых переломах устраняют подвывих стопы, сопоставляют костные отломки и фиксируют их гипсовой повязкой. При необходимости прибегают к более надежным методам фиксации металлическими пластинами, аппаратом Илизарова.
Еще советуем почитать:
Скопившиеся в полости сустава гной, кровь обязательно удаляют. Затем в полость сустава вводят антибиотики. Наряду с антибиотиками (но не одновременно) в суставную полость также вводят стероидные гормоны – Кеналог, Дипроспан. Очень хорошо травматический и воспалительный отек голеностопа снимается лекарствами на основе плодов конского каштана. Препарат из этой группы, L-лизина эсцинат, вводят внутривенно капельно. Другое лекарство, Аэсцин гель, наносят на кожу в проекции сустава. В результате отеки уходят буквально за день.
Чтобы улучшить микроциркуляцию крови в капиллярах мышц, мягких тканей, внутривенно капельно вводят Трентал, Пентоксифиллин, Курантил. Практически всегда при травмах, воспалении голеностопа страдает венозный отток крови. Изменяются свойства венозной стенки, слабеют клапаны вен. Очень хорошо укрепляет вены Диосмин и его аналоги – Флебодиа, Вазокет, Детралекс. Все эти средства представлены в виде таблеток. Правда, для того чтобы снять отек, нужен длительный курс приема этих средств.
Воспалительный отек голеностопа снимется наружным применением противовоспалительных средств, среди которых Диклак гель, Найз гель, Ибупрофеновая мазь. Все эти средства применяются только по назначению врача. Да и опытный специалист далеко не всегда может определить, почему отекает голеностопный сустав именно в данном конкретном случае. Поэтому нужна комплексная диагностика. С этой целью прибегают к рентгенографии, ультразвуковому исследованию, компьютерной томографии голеностопа. Об эффективности и скорости кровотока по сосудам голеностопа скажет такой специфический метод как реовазография.
Лечение народными средствами
Народная медицина эффективно дополняет общепринятые медикаментозные методы лечения отека стопы и голени.
Простейший способ – холод в виде пузыря со льдом на место травмы. Холод эффективен лишь в первые сутки-двое, а дальше следует перейти к согревающим процедурам.
Для этого можно нагреть песок на сухой сковородке, затем поместить его в мешочек и прикладывать к стопе и голеностопу.
Отлично снимают отек полуспиртовые компрессы. Многие о них слышали, но е все знают, что это такое. Концентрированный спирт разбавляют водой в соотношении 1:1.(отсюда и название). Далее чистую салфетку смачивают в полученном растворе и прикладывают на требуемую область. Салфетку сверху полностью накрывают полиэтиленом, и все это укутывают шерстяной тканью.
Спиртофурацилиновые компрессы – это модификация полуспиртовых. Вместо воды здесь используют аптечный раствор фурацилина. Уже на первых минутах пациент ощущает приятное тепло. Компрессы следует накладывать а ночь, и держать их до утра.
Все эти средства можно (и нужно) сочетать с физиотерапевтическим лечением. Отлично снимают отек мягких тканей магнит, фонофорез с гидрокортизоном, электрофорез с кальцием. Однако не следует забывать, что согревающие и тепловые процедуры противопоказаны при наличии ран, ссадин, скоплений крови и гноя.
MoyaSpina.ru
Таранная кость - анатомия, последствия перелома, остеомы и некроза таранной кости
Асептический некроз таранной кости
Асептический некроз таранной кости, или болезнь Муше, характеризуется быстрым прогрессированием и спонтанным возникновением.
Разрушение голеностопного сустава приводит к развитию деформирующего артроза. В данном случае очень важно вовремя выявить патологию. Тогда есть надежда на восстановление костных структур.
При обследовании обязательно определение эндокринного статуса, уровня обмена веществ, показателей костеобразования и остеолизиса (разрушения костной ткани). Выбор методики лечения осуществляется индивидуально, в зависимости от возраста, причин развития некротических изменений, их степени и обширности повреждения. На ранней стадии некроза восстановить сустав можно при помощи мозаичной остеохондропластики блока таранной кости.
Вывих таранной кости
Вывихи таранной кости, в силу ее строения, происходят значительно реже, чем переломы. Причины вывихов: падение с высоты, автокатастрофа.
О вывихах таранной кости следует помнить следующие факты:
- Нельзя вправлять вывих самостоятельно.
- Первая помощь заключается в обезболивании и фиксации стопы.
- Диагностика вывиха осуществляется при помощи внешнего осмотра и метода рентгенографии.
- При вывихах таранной кости часто происходит перелом соседних анатомических образований или разрывы связочного аппарата.
- После проведенного лечения в период реабилитации пациенту рекомендуют ношение ортопедической обуви, выполнение упражнений лечебной физкультуры.
Остеома таранной кости
Остеома – опухоль костной ткани доброкачественного характера. В большинстве случаев не перерождается в злокачественное образование.
В зависимости от структуры различают твердые, губчатые, мозговидные остеомы. Основные причины появления: наследственность, травмы.
Диагноз остеомы ставится на основе клиники и рентгенологических данных. Лечение: удаление оперативным путем в косметических целях или при выраженной симптоматике (боль, дискомфорт).
Остеохондропатия
В основе патологии – асептический некроз участка кости. В большинстве случаев протекает доброкачественно, часто отмечается самоизлечение.
При исследовании обнаруживается очаг разрушения кости, который отграничен от неизмененных тканей.
Возможно консервативное лечение (физиотерапия, снижение нагрузки на конечность) и оперативное вмешательство по типу частичного удаления костных структур.
Шишка на таранной кости
Шишка, обнаруженная при внешнем осмотре кости, должна подвергнуться тщательной дифференциальной диагностике с использованием метода компьютерной томографии.
От характера образования: доброкачественного или злокачественного – и будет зависеть исход заболевания и выбор тактики лечения. Доброкачественную патологию, не причиняющую дискомфорт, предпочитают вести консервативным путем, тогда как при раковых процессах показано хирургическое лечение или облучение.
Did you like this article? Share it with your friends!
perelom.su
Перелом лодыжек
Перелом лодыжек – одна из самых распространенных травм, при которой возникают повреждения костей, образующих голеностопный сустав, различной сложности. Важным фактором определения наличия перелома является своевременное обращение пострадавшего к врачу. По внешним признакам бывает сложно отличить перелом лодыжек от растяжения связок, а также понять степень его сложности. Некоторые виды травм требуют проведения качественного обследования пациента и применение рентгенографии для точной диагностики.
Голеностопный сустав состоит из 3-х взаимосвязанных костей – малоберцовой, большеберцовой и таранной.
Большеберцовая кость – основная в голеностопном суставе, образует медиальную, или внутреннюю, лодыжку. Малоберцовая кость – образует латеральную или наружную лодыжку; она меньшего размера и расположена параллельно большеберцовой.
Лодыжки – это окончания малоберцовой и большеберцовой костей в виде костных выступов с наружной и внутренней стороны голеностопного сустава. Эти кости формируют вилку, которая охватывает с трех сторн таранную кость. Суставная капсула представляет собой плотную мембрану с синовиальной жидкостью внутри, которая обеспечивает безупречное скольжение костей относительно друг друга.
Правильную работу голеностопного сустава обеспечивает целый комплекс связок, удерживая костные структуры в нужном анатомическом положении. Это дельтовидная, пяточно-малоберцовая, задняя и передняя таранно-малоберцовые связки, а также связки капсулы. Кроме того, малоберцовая и большеберцовая кости фиксированы между собой мощными связками – межберцовым синдесмозом.
Травмы голеностопного сустава возникают при нагрузке, превышающей предел прочности составляющих его структур – связок и костей. Перелом лодыжек – это нарушение целостности костей. Кроме того, подобные повреждения часто сопровождаются разрывом связок, укрепляющих голеностопный сустав.
Причины перелома лодыжек:
- подворачивание стопы внутрь или наружу;
- скручивание сустава;
- избыточные сгибание и разгибания сустава;
- форсированная осевая нагрузка (при прыжках с большой высоты и т.п.).
Каждый перелом лодыжек имеет свои особенности, и зависит от локализации травмы, характера повреждения, вида сломанных костей и их количества. Анализ тяжести и характера повреждения, диагностику и лечение пациентов с подобными повреждениями должен проводить специалист травматолог-ортопед.
Виды переломов лодыжек
Как составляющие переломов лодыжек выделяют переломы наружной лодыжки, внутренней лодыжки, заднего края большеберцовой кости и их сочетания. Кроме того, различают переломы лодыжек без смещения и со смещением, переломы с подвывихом и вывихом стопы, открытые переломы лодыжек и закрытые. Также выделяют, сопутствующие переломам лодыжек, разрывы межберцового синдесмоза и разрывы связок голеностопного сустава.
Перелом наружной (латеральной) лодыжки. Данная область является частью малоберцовой кости. Для таких видов травм характерны отек голеностопного сустава, боли в области повреждения. Боль усиливается при пальпировании и ходьбе.
Перелом внутренней (медиальной) лодыжки. Эта область голеностопного сустава представляет собой выступ большеберцовой кости с внутренней поверхности сустава.
Перелом заднего края большеберцовой кости. Это место называют также задней (третьей) лодыжкой. Не смотря на то, что задний край большеберцовой кости не является истинной лодыжкой, он, с обеими лодыжками, составляет единую функциональную структуру и является частой составляющей при повреждениях голеностопного сустава.
Двухлодыжечный перелом означает, что в процессе травмы сломаны как внутренняя, так и наружная лодыжки. Очень часто, при сохранившейся внутренней лодыжке, перелом наружной лодыжки со смещением сопровождается разрывом дельтовидной связки, связывающей внутреннюю лодыжку с пяточной и таранной костями, что, по сути, является аналогом двухлодыжечного перелома.
Трехлодыжечный перелом – это травма, при которой страдают все три лодыжки – внутренняя, наружная и задний края большеберцовой кости. Подобное повреждение также может произойти в сочетании с разрывом дельтовидной связки.
Межберцовый синдесмоз разрывается при тяжелой травме, вызванной приложением большой силы. Это важные и мощные связки, которые соединяют между собой малоберцовую и большеберцовую кости. Происходит в случае скручивания сустава кнаружи. Часто сочетается с переломом лодыжек.
Перелом лодыжек без смещения подразумевает сохранение отломков костей после травмы в правильном положении.
При переломе со смещением имеется расхождение отломков костей в результате повреждения. Подобная травма может сопровождаться разрывами связок голеностопного сустава, нарушением конгруэтности суставных поверхностей, подвывихом или вывихом стопы. При переломах лодыжек с подвывихом или вывихом стопы отмечается нарушение конгруэнтности суставных поверхностей, формирующих голеностопный сустав: в случае подвывиха – частичное, а при вывихе – полное расхождение суставных концов. Подобные виды поврежедний опасны срастанием перелома в неправильном положении, что приводит к развитию артроза, болей при ходьбе и контрактуры сустава.
Если целостность кожи над областью перелома не нарушена, то такой перелом называют закрытым.
Открытым перелом лодыжек называют, если в результате травмы образуется рана, сообщающаяся с областью перелома. Иногда в ране видны костные отломки. В таких случаях есть риск инфицирования и развития различных инфекционных осложнений, в том числе нагноения, артрита, флегмоны, остеомиелита, сепсиса и др.
Симптомы перелома лодыжек
- Болевые ощущения особенно выражены при ходьбе и часто аналогичны характеру болей при переломах других костей.
- Отек стопы. В области перелома лодыжек в мягких тканях развивается отек, обусловленный скоплением жидкости и крови в мягких тканях, огружающих сустав. Скопление крови в суставе называется гемартроз. Кровоподтек появляется не сразу, распространяясь к пальцам вдоль края стопы.
- Деформация стопы и голеностопного сустава.
- Натяжение кожи над костным отломком.
- Разрыв кожи с образованием раны и выступом отломков кости наружу при открытом переломе.
- Онемение, побледнение кожи, невозможность движений пальцев и стопы, возникающие в случае повреждения сосудов и нервов стопы.
Диагностика
Диагностика перелома лодыжек включает в себя выяснение врачом механизма травмы и осмотр области повреждения. Как правило требуется рентгеновское исследование. Ренгенография дает возможность установить наличие перелома и помогает определить дальнейшие лечебные мероприятия. В сложных случаях требуется проведение компьютерной томографии (КТ).
Когда обращаться за помощью?
Визит к врачу необходим в следующих случаях:
- боли при движении и при попытке опереться на ногу;
- отек и деформация лодыжек;
- частичное или полное онемение стопы;
- невозможность движений стопы и пальцев, посинение, охлаждение;
- наличие раны, выступающие в рану отломки костей.
Осложнения переломов лодыжек
- Сращение отломков в неправильном положении. Это может привести к деформации сустава, развитию артроза, нарушению движений и болям.
- Несращение перелома.
- Артроз голеностопного сустава.
Куда обращаться?
При переломе лодыжек следует обратиться к профессионалу травматологу-ортопеду, который определит степень повреждения и методику дальнейшего лечения.
podiatriya.ru
Лечение плоскостопия, косточек на ногах, шишек на ногах, деформация стопы, голеностопный сустав. Европейский центр ортопедии стопы.
Если у Вас болит нога в области голеностопного сустава, особенно после физической нагрузки, беспокоит отечность, ограничение движений в нем- возможно, ваш голеностопный сустав страдает от артроза. Артроз голеностопного сустава- исход почти каждого перелома лодыжек- наиболее распространенного вида травмы. правый сустав- норма, левый- поражен артрозом. Начальные стадии артроза голеностопного сустава успешно лечатся консервативными методами- используются ортезные приспособления, физиотерапия, назначаются медикаменты, в т.ч.- внутрисуставно, предписывается щадящий образ жизни. Все эти меры позволяют избавиться от клинических симптомов болезни или, как минимум,- надолго забыть о них. Что касается лечения артроза голеностопного сустава 3 и 4(последней) стадии- консервативные меры оказываются безсильными, в дело вступает хирургия. До недавнего времени единственным методом лечения тяжелого артроза голеностопного сустава оставался артродез- операция по сращению большеберцовой и малоберцовой костей с таранной костью, т.е.- составляющих голеностопный сустав. Эта операция при кажущейся простоте довольно требовательна к хирургической технике- необходимо точно соблюсти углы соотношения осей стопы и голени. При успешном исходе такой операции пациент избавляется от боли на долгие годы, хотя в жертву этому приносятся движения в голеностопном суставе. Некоторые известные спортсмены, перенесшие эту операцию, даже смогли продолжить свою спортивную карьеру в течение некоторого времени, например- знаменитый футболист Ван-Бастен. рентгенограммы артродезированного голеностопного сустава.
Способность безболезненно ходить (иногда-даже бегать) сохраняется за счет перегрузки смежных суставов стопы, что не может не повлиять на их состояние. Доказано, что через 10-15 лет у всех пациентов, перенесших артродез голеностопного сустава начинают болеть рядом расположенные суставы.
Кроме того, при системных заболеваниях, таких, как ревматоидный полиартрит- часто поражаются все суставы стоп, причем- с обеих сторон. В таких случаях артродез только голеностопного сустава от боли не избавляет, а "замкнуть" все пораженные суставы- значит сделать ногу естественным протезом. Начиная с 70-х годов прошлого века на фоне успехов замены на искусственный тазобедренного и коленного суставов ведутся научно-клинические разработки эндопротеза голеностопного сустава. В результате, на сегодняшний день, все ведущие биоинженеры и клиницисты пришли к единому выводу о принципиальных особенностях конструкции, которыми должен обладать эндопротез голеностопного сустава. Их несколько:несвязанность компонентов,бесцементное крепление к костиподвижный свободный вкладыш.Применение эндопротезов именно такой конструкции на рубеже 20-21 столетий позволило добиться результатов, сравнимых с уже ставшим рутинным эндопротезированием тазобедренного и коленного суставов. Итак, что же такое
эндопротезирование голеностопного сустава-
это замена трущихся поверхностей сустава на искусственные (чаще всего- металлические) с установкой между ними специального вкладыша из полиэтилена.
показанием к эндопротезированию служит тяжелый артроз голеностопного сустава при
- остеоартрозе
- ревматоидном артрите
- последствиях перелома
Операция производится под спинальной анестезией. Ходьба с костылями разрешается с 2-3 дня и продолжается в течение 5-6 недель. На этот срок нога фиксируется в гипсе, полная опора на стопу разрешается с 10-15 дня после операции. Пребывание в стационаре после вмешательство- 5-7 дней. Через 1-1,5 мес после операции гипс снимается, делается контрольное рентген-исследование и, если все нормально- начинается активная реабилитация. Срок нетрудоспособности зависит от многих факторов и колеблется в пределах 2,5-3 мес. По имеющимся на сегодня данным, если операция прошла удачно- срок службы эндопротеза составляет 10-15 лет. В нашей клинике эта операция выполняется пока не часто, впрочем- не реже, чем в крупных федеральных лечебных учреждениях. Первые результаты показали, что при правильных показаниях, педантичном обследовании и соблюдении строгой операционной техники пациент избавляется от боли в суставе с сохранением движений в нем.
stopacenter.ru
Остеоартроз голеностопного сустава 1 степени Особенности остеоартроза голеностопного сустава Остеоартроз голеностопного сустава - это одно из наиболее распространенных заболеваний опорно-двигательного аппарата. Часто патология сопровождаетс...
Артрит голеностопного сустава
Артрит голеностопного сустава лечение
Артроз 2 степени голеностопного сустава Артроз голеностопного сустава: степени, симптомы и методы лечения Если начал развиваться артроз голеностопного сустава, симптомы и лечение заболевания нужно знать, чтобы избежать серьезных осложн...
Острый артрит голеностопного сустава причины прогноз лечение Артрит голеностопного сустава Артрит голеностопного сустава - острый или хронический воспалительный процесс, затрагивающий анатомические структуры, образующие сочленение костей голени со стопой....
Артроз голеностопного сустава 2 степени лечение Как вылечить артроз голеностопного сустава: советы пациенту Артроз голеностопного сустава - хроническое прогрессирующее заболевание, которое непросто поддается лечению. Но сейчас существуют эффек...
Артрит голеностопного сустава симптомы и лечение Виды артритов голеностопного сустава, основные симптомы и лечение Сегодня распространенным и сложным заболеванием является артрит голеностопного сустава, симптомы и лечение которого следует выпол...
Артрит голеностопного сустава симптомы и лечение фото Как диагностировать и вылечить артрит голеностопа? Артрит голеностопного сустава является заболеванием, вызванным нарушением пропорции нагрузки на сустав и стабильности его компонентов. При появл...
Как разработать голеностопный сустав после перелома видео Несколько слов об анатомии Лодыжки – это дистальные (нижние) окончания малоберцовой и большеберцовой костей. Выделяют латеральную (нижний край малоберцовой кости) и медиальную лодыжку (нижний кра...
Повреждение связок голеностопного сустава сроки восстановления Повреждение связочного аппарата голеностопного сустава Голеностопный сустав, как никакой другой, испытывает высокую нагрузку при стоянии и ходьбе человека. По количеству повреждений связок, на фо...
Связки голеностопного сустава Повреждение связок голеностопного сустава Повреждения связок голеностопного сустава – достаточно частая травма. Растяжения, надрывы и разрывы связок составляют 10-12% от общего количества поврежд...
Ахиллобурсит голеностопного сустава Симптомы и причины ахиллобурсита. Лечение в домашних условиях и традиционное Около суставные слизистые сумки нередко подвергаются развитию воспалительных процессов, такое состояние называется бур...
Лечение артроза голеностопного сустава народными средствами Народные средства для лечения артроза голеностопного сустава Вылечить артроз любого сустава методами традиционной медицины или народными средствами практически невозможно. Однако сегодня народная...
Шишки на суставах пальцев рук лечение Кашица из лопуха успокоит суставы Когда весной вы заметите, что уже начали расти лопухи, наломайте этих листьев, промойте от пыли и обсушите. Нашинкуйте листья и поместите их как можно плотнее в...
Боль в голеностопном суставе причины и лечение Почему чаще всего болит голеностопный сустав и что нужно делать Любая боль в голеностопном суставе доставляет вам неудобства – приходится на время забыть о стильной обуви и активных занятиях спор...
Боль в голеностопном суставе причины Боль в голеностопе Боль в голеностопе – с этой проблемой сталкиваются многие люди во время ходьбы или бега на беговой дорожке или на наклонной поверхности. Причины боли могут варьироваться от неб...
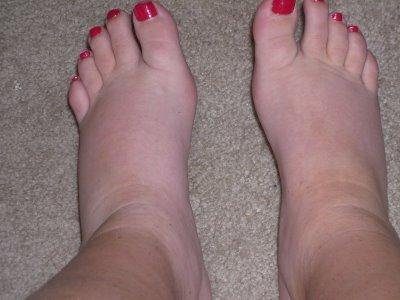
С вопросом, почему отекают ступни ног и щиколотки, на протяжении своей жизни сталкивается практически каждый человек. Это явление не только приносит физический дискомфорт и боль, но и доставляет определенные моральные страдания, связанные с неприглядным видом конечности. Распухать ноги могут под влиянием самых разнообразных внутренних и внешних факторов. Отечность может располагаться в одном месте или поражать ноги от стоп до тазобедренных суставов, затрагивая колени и бедра. Рассмотрим наиболее распространенные предпосылки, из-за которых отекают лодыжки, возникают серьезные и болезненные деформации нижней части ног.
Если после падения, ранения или травмы опухла нога в районе щиколотки, то это последствия нарушения целостности кровеносных и лимфатических сосудов. Механические повреждения приводят к скапливанию жидкости в районе стоп. Это происходит из-за снижения давления в сосудах. Застой жидкости вызывает сильнейший отек лодыжек, постепенно переходящий на коленный сустав.
Если припухлость такого рода не спадет в течение нескольких дней, то это может привести к таким последствиям:
- нога начнет сильно болеть, доставляя ощутимые страдания;
- некроз мягких тканей, который может затронуть и поврежденную кость;
- появление свищей, затрагивающих плоть и сустав в районе ушиба;
- образование тромбов, что может привести к полной закупорке сосудов с внешней стороны ноги;
- заражение крови.
Обычная отечность от повреждения ноги может таить в себе огромную опасность для здоровья. Если нога болит, а опухоль не спадает более трех суток, то необходимо срочно обращаться за врачебной помощью. Доктор назначит медикаментозное, физиотерапевтическое или хирургическое лечение. Промедление может привести к потере конечности или летальному исходу.
Часто причиной того, что опухла щиколотка или другая нижняя часть ноги, является варикозное расширение вен. Это довольно неприятный и болезненный недуг, сопровождающийся образованием объемных узлов и извилин на венах. Как правило, возникает варикоз с внешней стороны икроножных мышц. Предпосылками для этого заболевания являются нарушения в работе венозных клапанов, которые предотвращают застой крови в нижних конечностях. При этом колено в этом случае тоже может побаливать.
Причины варикозного расширения вен бывают такими:
- наследственная предрасположенность;
- ослабление и снижение упругости кровеносных сосудов на ноге, что приводит к тому, что они расширяются и перестают удерживать кровь;
- поврежденный сустав на ноге, снижающий подвижность человека и вызывающий застойные явления в области стоп;
- малоподвижный образ жизни, когда от длительного сидения или стояния, отекают щиколотки и коленный сустав;
- употребление жирной пищи, что ведет к тому, что сосуды в области щиколотки практически полностью забиваются холестериновыми бляшками, которые затрудняют движение лимфы и крови.
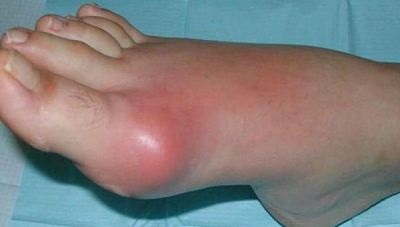
Как правило, подобные изменения носят необратимый характер. Для того чтобы уменьшить отечность и приостановить дальнейшее расширение сосудов, больному назначается лечение в виде мазей и инъекций, ношение эластичных повязок и бандажа. Если сделать несложную хирургическую операцию, то опухание нижних конечностей прекратится. После этого человеку нужно в корне изменить свой образ жизни, чтобы такое явление, как отеки, не повторялось больше никогда.
Если отекают ноги в щиколотках без каких-либо причин или выявленных болезней, то причиной этому может быть неправильно подобранный гардероб. Это в равной степени относится к мужчинам и женщинам независимо от их возраста.
Если внезапно и беспричинно отекает нижняя конечность, то причиной этого может быть такая ошибка в выборе обуви или одежды:
- Тесная обувь. Особенно это касается женщин. Представительницы слабого пола носят туфли на высоких каблуках. Это приводит к повышенным нагрузкам на связки и их растяжению. Результатом является боль в щиколотке, появление ясно видимой опухоли. Если опухла лодыжка у мужчин, то это может свидетельствовать о сильно затянутых шнурках, что вызвало застойные явления в районе стоп и лодыжек.
- Тугая резинка на носках. Подобное может произойти в любое время года. Поскольку носками пользуются преимущественно мужчины, то они больше подвержены опухолям подобного происхождения.
- Обтягивающие брюки или штаны. Значительная часть населения любит носить одежду в обтяжку. Возможно, это и красиво, но система кровообращения от такого элемента гардероба подвергается повышенной нагрузке. Если к стопам кровь и лимфа еще проникают, то подняться обратно жидкость не может. Это приводит к ее застою. Нижние конечности могут опухнуть настолько сильно, что практически потеряют свою истинную форму.

Если не перейти на ношение свободной галантереи и удобной обуви, то может развиться одна из болезней кровеносной системы или опорно-двигательного аппарата.
Симптом при беременности
Опухание мягких тканей голеностопного сустава возле косточки наблюдается практически у всех женщин в процессе вынашивания плода. Это вполне естественное явление, которое не должно быть поводом для тревоги.
Причины того, что у беременных женщин отекают и болят ноги, могут быть такие:
- Значительное и стремительное увеличение веса. Лимфатическая и кровеносная система просто не успевают перестроиться под новые условия.
- Увеличение потребления жидкости. Это биологическая потребность женского организма. В нем формируется новая жизнь. А это требует большого количества воды, чтобы формировать лимфу и кровь для питания плода.
- Низкое расположение матки. Такая ситуация чревата сдавливанием кровеносных сосудов малого таза. В результате возникает расширение вен на ногах и увеличение объема мягких тканей.
Опасение во время беременности должна вызывать только отечность, которая затрагивает левый голеностопный сустав. Это тревожный симптом, поэтому при его обнаружении нужно немедленно обратиться в женскую консультацию. Лечащий врач подскажет, какие действия предпринимать, чтобы избежать осложнений для ребенка и будущей матери.
Довольно часто отечность на нижних конечностях возникает под влиянием внешних факторов. Это может быть реакция организма на укусы животных, змей и насекомых.
Так, опухнуть нога может, когда кусает:
- Змея. В нашей стране ядовитых рептилий относительно мало, но в странах Азии и Африки их предостаточно. Покраснение и опухание плоти в районе укуса является естественной реакцией организма на яд. В ряде случаев необходима срочная врачебная помощь и введение антидота, чтобы спасти жизнь пациента.
- Ящерица. Некоторые представители этого вида ядовиты или переносят на своих зубах трупный яд. В обоих случаях возникает сильнейшее воспаление, сопровождающееся покраснением и отечностью.
- Насекомое. У большей части пострадавших диагностируется аллергическая реакция на укусы пчел, ос и комаров. В некоторых случаях развивается анафилактический шок, чреватый остановкой сердца и летальным исходом.
- Животное. Практически все животные, в том числе и домашние, являются переносчиками инфекции. Попадая в кровь, она вызывает увеличение объема мягких тканей укушенной ноги.
Во всех случаях целесообразно обращаться к врачу, чтобы избежать непоправимых осложнений для жизни и здоровья.
В ряде случаев воспалительный процесс в нижней части ног возникает по причине инфекции. Она может иметь внутреннее или внешнее происхождение.
К внешним причинам относятся царапины или открытые раны. Через них в плоть попадают болезнетворные организмы, провоцирующие воспалительные процессы, нагноения и некрозы. Именно поэтому внешние раны необходимо обрабатывать спиртом и перекисью водорода сразу после их получения. Ношение повязки обязательно до полного заживления раны.
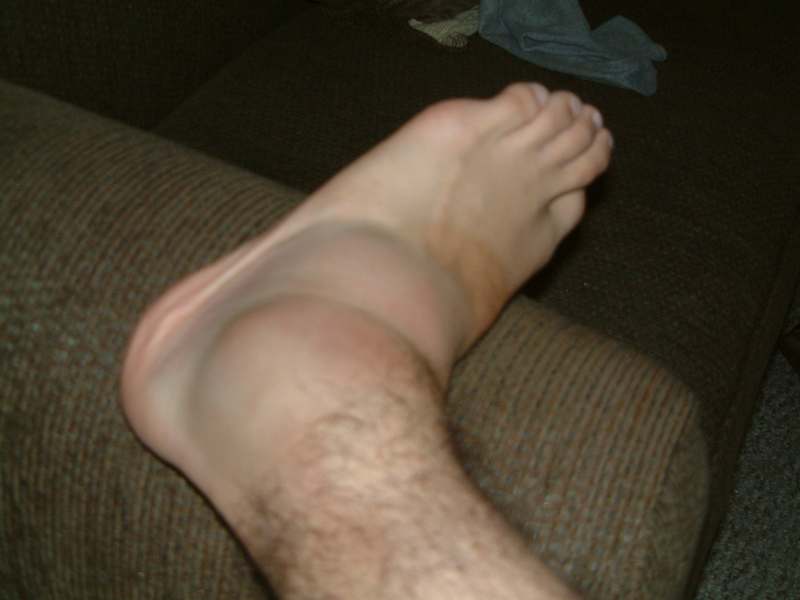
Внутренняя инфекция может попасть в щиколотку из пораженного артритом коленного или тазобедренного сустава. Довольно часто опухание нижней части ноги является следствием ношения сильно затянутой повязки или . Резкое раздутие лодыжки вполне может означать аллергическую реакцию на какое-либо лекарство, продукты или ткань одежды.
Тромбофлебит является довольно опасным заболеванием. Причиной его возникновения является нарушение слоя эндотелия, выстилающего стенки кровеносных сосудов. Это приводит к увеличению свертываемости крови и образованию тромбов. Поражаются тромбофлебитом внутренние и внешние вены. Особо опасны клинические случаи, когда тромб закупоривает внутренние сосуды. Конечность начинает сильно болеть и опухать.
Предпосылки возникновения тромбофлебита следующие:
- Злоупотребление табаком и алкоголем. Эти пагубные пристрастия приводят к тому, что кровь становится густой, образуя многочисленные сгустки и тромбы.
- Повышение эстрогена на почве нарушения гормонального фона. Толчком для такой патологии может послужить заболевание печени, длительное лечение гормональными препаратами или беременность.
- Ожирение. Избыточный вес вызывает повышенную нагрузку на нижние конечности, что приводит к нарушению циркуляции жидкости в их сосудах.
- Нарушения в работе вегетативной системы из-за онкологических и сердечно-сосудистых заболевании.
Тромбофлебит требует длительного и квалифицированного лечения, которое предполагает прием медикаментов, ношение корсетов и физиотерапию. В тяжелых случаях осуществляется хирургическое вмешательство.
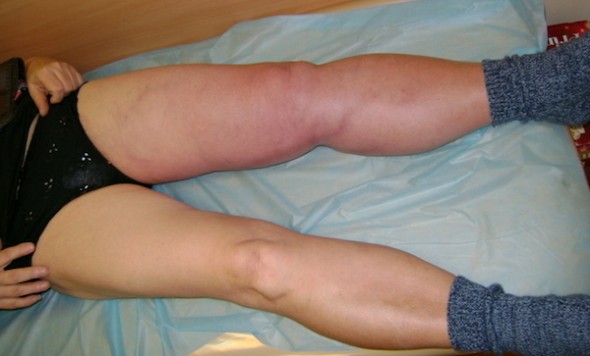
Слоновость ног наиболее часто возникает у женщин. Это обусловлено тем, что в их организме происходят кардинальные изменения во время беременности и после родов. Такая особенность приводит к нарушению структуры кровеносных и лимфатических сосудов, изменению веса и ухудшению обмена веществ. Слоновья болезнь развивается медленно и постепенно. В некоторых случаях этот срок может исчисляться десятилетиями. Основной причиной отека ног, достигающего огромного размера, является прекращение движения по ним лимфы и возникновение прогрессирующих застойных явлений.
Предпосылками появления лимфедемы могут быть такие факторы:
При квалифицированном лечении слоновую болезнь ног можно успешно излечить.
По вполне понятным причинам людей интересует, что делать с опухшими в нижней части ногами.
В таких случаях нужно поступать следующим образом:
- Освободить нижние конечности от тесной обуви и одежды. Принять горизонтальное положение и поднять ноги вверх.
- Несколько дней употреблять мочегонные препараты. Это способствует улучшению обмена веществ и выводу лишней жидкости из организма.
- Ограничить употребление соленых, жирных и копченых продуктов. Стараться меньше пить воды, соков, исключить алкоголь в любом виде.
- Принимать ванночки для ног. Хорошее тонизирующее действие оказывают электрические ванны с вибрацией, гидромассажем и ультразвуком.
- Если нет сильной боли в суставах, то нужно больше двигаться, не перегружая ноги. Неплохим вариантом является езда на велосипеде.
- Пройти курс мануальной терапии.
Если подобные действия не дали желаемого результата, то нужно обратиться к врачу. Самолечение в таких случаях недопустимо.







