Реферат суставной синдром. Суставной синдром.
Определение понятия
Суставной синдром - практически универсальное проявление ревматических заболеваний; его дифференциальный диагноз лежит в основе определения нозологической формы, а значит, служит обоснованием выбора терапевтического подхода.
В развернутых стадиях заболевания, когда налицо органические изменения органов и тканей, диагностическая проблема значительно упрощается. Серьезный анализ требуется в дебюте, часто представленном исключительно артралгиями.
Механизмы возникновения и развития заболевания (патогенез)
Обследование больных, жалующихся на артралгии, имеет целью выявить, какие именно структуры костно-мышечной системы являются источником боли или дисфункции.
Суставы состоят из :
Поверхностей суставного хряща;
Синовиальной оболочки.
Суставной хрящ , которым представлена суставная щель является прозрачным для рентгеновских лучей и степень деструкции его можно оценить рентгенологически путем измерения расстояния между двумя костными поверхностями. Хрящ отличается от кости более эластичным составом, имеет меньший коэффициент трения и, что самое важное, не обладает восстановительными способностями кости. Следовательно, нужно рассматривать повреждение хряща как необратимый процесс. Дефект или потеря хряща может происходить двумя путями: (1) механическая абразия, как это бывает при остеоартрозе; (2) эрозирование как следствие воспалительного синовита при ревматоидном артрите или других ревматических заболеваниях.
Синовия распространяется между костно-хрящевыми границами с обеих сторон, в норме она не покрывает суставный хрящ. Поверхность ее представлена одним или двумя слоями синовиоцитов, способных к морфологической адаптации, отражающей функцию, выполняемую клеткой в данный момент, - синтетическую либо фагоцитарную. Гистологическая картина начальной стадии воспалительного синовита сходна при большинстве заболеваний.
Причины заболевания. Клиническая картина заболевания (симптомы и синдромы).
Дифференциально - диагностические характеристики суставного синдрома при остеоартрозе и системных васкулитах.
Суставной синдром при остеоартрозе.
Субъективные симптомы
Симптоматика только при нагрузке
Противовоспалительные средства малоэффективны
Постепенно прогрессирующее ухудшение
Нет признаков острого воспаления
Нет системных проявлений
Нет утренней скованности
Объективные симптомы
Преимущественное поражение суставов, испытывающих нагрузку весом
Хруст и гипертрофия костей
Рентгенологические признаки локального дефекта хряща гиперостозов
Лечение
Хирургическое
Суставной синдром при синовиите.
Субъективные симптомы
Симптоматика имеется и в покое
Помогает противовоспалительная терапия
Течение в виде атак
Обострения в виде вспышек
Системность
Утренняя скованность
Объективные симптомы
Преимущественное поражение локтей, кистей, пястно-фаланговых суставов
Отек мягких тканей
Рентгенологические признаки могут отсутствовать; характерны диффузная утрата хряща и отсутствие новых костных разрастаний
Лечение
Медикаментозное
Остеоартроз поражает почти исключительно суставы, испытывающие весовую нагрузку (тазобедренный, коленный, первый плюснефаланговый). Синовиты обычно развиваются в ненагруженных весом суставах верхних конечностей.
При многих системных заболеваниях диагноз становится очевидным только через несколько месяцев, когда формируется классический симптомокомплекс. На ранних стадиях всегда возникают значительные диагностические трудности. Однако существуют определенные характерные варианты дебютов.
Характерны е варианты дебютов системных заболеваний:
.острый моноартрит - чаще всего встречается при септических поражениях и синовитах, при микрокристаллических артритах;
.мигрирующий артрит - отражает ситуацию, когда в первоначально пораженном суставе воспаление полностью стихает и процесс возобновляется в следующих; это вариант встречается довольно редко и характерен для ревматизма и гонококкового артрита;
.интермитирующий артрит - вспышки артрита после продолжительного периода ремиссии встречаются при подагре, спондилите, псориатическом артрите и артритах, связанных с кишечной инфекцией;
.распространяющийся артрит (наиболее неспецифичен) - при сохраняющемся воспалении в первоначально пораженном суставе в процесс вовлекаются все новые суставы.
При постановке диагноза очень важно учитывать данные семейного анамнеза, например сведения о наличии в семье узелков Гебердена, подагры, спондилита, системной красной волчанки, гемохроматоза. Полиартроз, как правило, носит семейный характер и обусловлен генетической неполноценностью хряща и связочного аппарата.
Анализ вовлечения в процесс конкретного сустава может быть очень важен, так как некоторые суставы никогда не поражаются при определенных заболеваниях и, наоборот, для многих нозологий есть типичные локализации.
Височно-нижнечелюстной сустав , например, часто вовлекается в процесс при ревматоидном артрите, но никогда не поражается при подагре. Шейный отдел позвоночника часто бывает поражен при ревматоидном артрите, спондиллоартрите и остеоартрозах, но никогда при гонококковом артрите или подагре. Суставы гортанипоражаются в трети всех случаев ревматоидного артрита и крайне редко при других типах воспалительных поражений суставов. Характерные симптомы воспаления суставов гортани - боли в горле, локализованные в области гортани и сопровождающиеся изменением голоса. Оба признака могут быть выражены только в течение нескольких часов утром.
Суставные исключения. Некоторые суставы никогда не поражаются в дебюте ревматоидного артрита. Это так называемые суставные исключения - дистальные межфаланговые, пястнофаланговый сустав большого пальца, проксимальный межфаланговый пятого пальца кисти.
Изучение области олекранона часто бывает очень плодотворным при оценке ревматических заболеваний, так как здесь чаще всего локализуются ревматоидные узелки, подагрические тофи или псориатические бляшки. Ревматоидные узелки часто также располагаются в области подвздошных костей, на ушах, вдоль позвоночника и при физикальном обследовании могут быть неотличимы от тофи. Однако ревматоидные узелки могут определяться уже на ранних этапах заболевания, весьма характерны для первоначальной вспышки и имеют обыкновение уменьшаться в размерах с течением времени. Тофусы же нередко возникают раньше чем через несколько лет после того, как пациенту поставлен клинически явный диагноз. Иногда для проведения специфической диагностики требуется биопсия узелка или аспирация содержимого тофуса для идентификации кристаллов. Подагра четко диагностируется при выявлении кристаллов мочевой кислоты в синовиальной жидкости, аспирированной из воспаленного сустава. Уровень мочевой кислоты в сыворотке может указать лишь на предрасположенность к подагре.
При проведении рентгенологического исследования следует помнить:
(1) остеопороз неспецифичен и часто является следствием неподвижности, связанной с болью;
(2) сужение суставной щели свидетельствует о потере хряща;
(3) новые костные разрастания указывают на остеосклероз, являются признаком остеофитов и отсутствия синовита;
(4) отек мягких тканей лучше всего диагностируется при физикальном обследовании.
Важно помнить , что рентгенологическое исследование демонстрирует состояние костей, а не хряща или синовиальной оболочки и, так как разрушение хряща требует времени, обычно рентгенологическая картина отстает от клинической на несколько недель. Более специфическая информация появляется через три-четыре года, когда возникает эрозирование (узурация) суставного хряща грануляционной соединительной тканью - паннусом.
Диагностика заболевания
Рентгенологическими признаками хронического персистирующего синовиита являются :
(1) утрата хряща;
(2) узурация кости, примыкающей к местам истончения хрящевых пластинок;
(3) отсутствие признаков остеофитов. По мере прогрессирования заболевания уменьшается васкуляризация синовии (по сравнению с более ранними стадиями).
Характеристики дегенеративного заболевания суставов:
(1) отсутствие синовита (этим объясняется низкая эффективность противовоспалительных препаратов при данном заболевании);
(2) дефект хряща локализуется в местах механических повреждений (нередко наблюдается соседство практически нормального хряща с участками, где хрящ совершенно изношен);
(3) появление остеофитов по соседству с участками хрящевых дефектов.
Так как хрящ не обладает регенеративной способностью, однажды возникший симптомокомплекс (при дегенеративном поражении сустава/ов) имеет тенденцию к прогрессированию. Однако в случаях обычных бытовых нагрузок хрящ изнашивается очень постепенно и ухудшение нарастает исподволь, годами.
Симптомы же синовита сохраняются в покое и лишь акцентируются при нагрузке.
Утренняя скованность , характерная для системных заболеваний, продолжается обычно не менее двух часов. Этот симптом связывают с физиологическим падением уровня кортикостероидов в крови в предутренние часы и с аккумуляцией цитокинов из воспалительной жидкости во время сна. Утренняя скованность при остеоартрозах скоропреходяща, длится не более 20 минут и не совпадает с объективными симптомами. Длительность утренней скованности при системных ревматических заболеваниях находится в прямой зависимости от выраженности воспалительных реакций (обычно не менее двух часов).
Синовит представляет собой проявление системных заболеваний (за исключением подагры), у больных выявляются признаки генерализованного процесса. Остеопороз, напротив, формируется из-за местных механических воздействий и, естественно, не сопровождается системностью.
Как только дегенеративное поражение сустава начинает проявляться клинически, типичные его признаки можно обнаружить и на рентгенограмме. В то же время начальные стадии синовита рентгенонегативны. Узурация костей видна лишь при далеко зашедшем процессе.
При физикальном обследовании суставов необходимо принимать во внимание три параметра :
(1) болезненность (чувствительность);
(2) припухлость;
(3) подвижность.
Для синовитов характерна болезненность (чувствительность) на всем протяжении сустава. Если боль локализуется лишь в определенном участке (точке) сустава, следует думать о местной, локальной причине ее возникновения, такой как бурсит, тендовагинит или перелом. Костная крепитация и образование остеофитов есть кардинальная черта дегенеративного заболевания суставов. Тогда как выпот и утолщение синовии типичны для синовита. Важно помнить, что припухание мягких тканей не обнаруживается при физикальном обследовании осевых суставов и редко выявляется в проксимальных суставах, таких как плечевой или бедренный. В дополнение к протоколу изучения амплитуды движения можно отметить, есть ли значительная разница между пассивным и активным объемом движения. Такая разница указывает на то, что поражение связано с мышечной слабостью, разрывом сухожилия или неврологической патологией, но не с костной блокадой.
Помимо рентгенологического исследования суставов применяется УЗИ суставов и МРТ обследование. Из общеклинических анализов необходимо провести общий клинический анализ крови (СОЭ, лейкоцитоз), биохимическое исследование крови (острофазовые показатели: С реактивный белок, гамма глобулин, гаптоглобин, стрептолизин; ревмопробы: ревматоидный фактор, LE клетки и т.д.).
На сегодня боль в суставах занимает одно из первых мест в мире среди синдромов, встречающихся в практике семейного врача. По статистике боль в суставах в той или иной степени испытывает 80 % населения земного шара.
Симптомокомплекс, который развивается при вовлечении в патологический процесс одного или нескольких суставов, называется суставным синдромом. Диагностика этого синдрома в практике семейного врача является иногда довольно трудной задачей. Прежде всего, это можно объяснить существованием большого количества заболеваний, протекающих с поражением различных костей и суставов, а также наличием необычной, стертой клинической картины болезни, особенно у пациентов, которые получают или получали накануне такие медикаменты, как стероидные гормоны, антибиотики.
Иногда диагностику затрудняют скудность клинических проявлений, длительное скрытое течение болезни, моносимптомность поражения опорно-двигательного аппарата, что создает условия для маскировки заболевания под другие состояния. Суставные поражения в некоторых случаях опережают на какой-то промежуток времени типичные внесуставные проявления болезни. Характерные лабораторные изменения и рентгенологические признаки могут долгое время отсутствовать. Во всех этих случаях дифференциальная диагностика суставных поражений занимает достаточно длительный период времени (месяцы и даже годы).
Кроме того, имеется значительная группа болезней, которые протекают с поражением околосуставных тканей и сопровождаются схожими с суставным синдромом клиническими проявлениями. К таким заболеваниям можно отнести бурсит, тендовагинит. И только изредка диагностика осуществляется по одному или нескольким специфическим признакам - патогномоничным симптомам (например, кожные бляшки при псориатическом артрите, высокий титр антител к ДНК при системной красной волчанке). В то же время тщательно собранный врачом анамнез является одним из центральных и определяющих звеньев дифференциальной диагностики суставного синдрома. Анамнез и объективное исследование содержат в себе 60-75 % информации, необходимой врачу общей практики для постановки диагноза. Лабораторные методы, рентгенологические и другие инструментальные исследования помогают уточнить характер поражения суставов лишь в некоторых случаях. Особенно важная роль среди анамнестических сведений при постановке диагноза отводится анализу болей.
Боль в пораженном суставе (артралгия) возникает в результате раздражения нервных окончаний в различных его структурах, исключая суставной хрящ, который не имеет нервных окончаний и сосудов. Под полиартралгией понимается наличие болей в 5 и более суставах.
Боль обычно сочетается с признаками воспаления суставов, мягких тканей и/или мест прикрепления сухожилия к кости (энтезит), реже имеет биомеханический или неврогенный характер. Однако во многих случаях при ревматических заболеваниях боль связана одновременно с несколькими механизмами. Например, при остеоартрозе боль нередко имеет как биомеханическую, так и воспалительную и сосудистую природу и может ассоциироваться с психоэмоциональными нарушениями.
При расспросе больного врачу необходимо получить ответы на ряд очень важных вопросов: обязательно уточнить локализацию боли, ее иррадиацию, распространенность и глубину, определить характер боли (колющая, режущая, ноющая, жгучая, пульсирующая и т.д.). Выясняется также длительность существования болевого синдрома, периодичность боли, ритм ее в течение суток (в том числе и наличие так называемых светлых промежутков, то есть периодов, когда боль отсутствует), уточняется интенсивность болевого синдрома, постоянная боль или нарастающая. Врач пробует выяснить, с чем связывает пациент появление боли в суставе. Факторами риска развития поражения костно-суставного аппарата чаще всего являются перенесенное накануне инфекционное заболевание (острые респираторные вирусные инфекции, сальмонеллез и др.), обострение хронических очагов инфекции (хронический тонзиллит, синуситы и др.), перегрузка или повреждение сустава, применение глюкокортикоидов (на фоне их применения возможен остеонекроз кости). Появление суставного синдрома после перенесенного инфекционного заболевания, аллергической реакции позволяет врачу заподозрить воспалительный характер поражения суставов - артрит. Наличие же в анамнезе сведений о постоянной травматизации, чрезмерных и длительных физических нагрузках на опорно-двигательный аппарат при отсутствии воспаления (например, у спортсменов) говорит скорее о дегенеративно-дистрофическом характере патологического процесса. Уточняется также связь болевого синдрома с определенными движениями, такими, например, как подъем или спуск по лестнице. Болевые ощущения в костях (оссалгии) и суставах могут быть связаны с перетренированностью при занятиях спортом, со сменой погодных условий или с какой-либо другой причиной.
Нельзя забывать врачу и о так называемых артралгиях неорганической этиологии.
Семейный анамнез и сведения о наследственности пациента вносят свой вклад в правильную диагностику заболеваний костно-суставной системы, которые могут носить либо наследственный характер (синдром генерализованного экзостоза длинных трубчатых костей, метафизарная дисплазия, генерализованные хондродистрофии, синдром Элерса-Данлоса, синдром Марфана и др.), либо имеют наследственную предрасположенность (например, ревматоидный артрит).
К основным жалобам у пациентов с суставным синдромом также можно отнести жалобы на ограничение движений в пораженном суставе или суставах, утреннюю скованность, припухлость и изменение конфигурации сустава, наличие хруста, пощелкивания в нем при движении (крепитация), изменение походки. Под длительностью утренней скованности понимается время, которое необходимо больному, чтобы «разработать» сустав. При воспалительном поражении суставов продолжительность утренней скованности превышает 1 ч, в то время как невоспалительные состояния (артроз) могут сопровождаться непродолжительной, преходящей утренней скованностью, которая длится несколько десятков и менее минут. Гораздо реже встречаются жалобы на ощущение инородного, постороннего тела в суставе (суставная мышь) при синдроме аваскулярного некроза (рассекающий остеохондрит), при котором развивается локальный некроз суставного хряща и подлежащей костной ткани. Фрагмент некротизированной кости при этом отделяется и перемещается в полость сустава. В этих случаях боли в суставе сопровождаются периодическими блокадами сустава. Кроме того, важное значение имеют жалобы на мышечные боли (миалгии), боли в области связок и сухожилий. Покраснение пораженных суставов заставляет заподозрить септический артрит, острую ревматическую лихорадку (ревматизм), но иногда является признаком злокачественной опухоли.
К жалобам общего характера можно отнести повышение температуры тела, а также другие жалобы, отражающие наличие и степень выраженности синдрома интоксикации, такие как слабость, вялость, немотивированная капризность, недомогание, изменение поведения пациента.
После опроса и общего осмотра врач переходит к более детальному осмотру отдельных частей тела.
Визуально определяются такие характеристики суставов, как объем, симметричность, конфигурация. Несимметричность суставов часто бывает при укорочении одной из конечностей (гемиатрофия - недоразвитие конечности, гемигипертрофия - одностороннее увеличение конечности). Исключается наличие припухлости, то есть увеличения сустава в объеме при некоторой сглаженности его контуров (чаще это происходит за счет отека периартикулярных тканей или выпота в полость сустава), его деформации - стойкого и грубого изменения формы сустава (при наличии костных разрастаний), дефигурации сустава - неравномерного изменения конфигурации (за счет пролиферативных или экссудативных процессов). Констатируется отсутствие/наличие изменений мягких тканей над пораженным суставом -бледности или гиперемии кожи, пигментации, свищей. Выявляются мышечная атрофия, ограничение подвижности сустава, вынужденное положение конечности, плоскостопие.
Плоскостопие как причина боли в суставе
Наличие плоскостопия (отсутствие видимого продольного, поперечного сводов стопы), косолапости, высокого свода стопы («полая стопа»), варусной или вальгусной деформации становится причиной упорных, артралгий не только в области стоп, но и в коленных и тазобедренных суставах.
Пальпаторно можно определить локальное повышение температуры над пораженным суставом (например, при ревматоидном артрите) или ее понижение при наличии синдрома трофических нарушений, тромбозе сосудов. В норме температура кожных покровов над коленным суставом ниже, чем над большеберцовой костью.
Кроме того, пальпация позволяет выявить наличие болезненности. Болезненность при пальпации в области сустава является лучшим показателем наличия синовита.
При обследовании применяется два вида пальпации: а) поверхностная пальпация - прикладывание тыла кисти или легкое поглаживание кончиками пальцев области поражения; таким методом определяются температура, болезненность, наличие или отсутствие отечности сустава, костных изменений (например, экзостоза); б) глубокая пальпация - позволяет выявить выпот в полости сустава, локальную болезненность, не обнаруженные при поверхностной пальпации.
Пальпаторный метод помогает в обнаружении «рахитических четок» («рахитического розария»), «браслеток», «нитей жемчуга», рахитических деформаций свода черепа и др. При глубокой пальпации целесообразно пользоваться «правилом большого пальца». При этом пальпация выполняется так, чтобы пальпаторное усилие вызывало побледнение ногтевого ложа большого пальца врача. Осторожно проводится глубокая пальпация при выраженной болезненности пораженного сустава или кости.
Очень важно исследование функции суставов при всех пассивных и активных их движениях (сгибание и разгибание, отведение, приведение, ротация). Пассивными называются движения, которые выполняет врач без помощи обследуемого, а активными -движения, которые выполняет сам пациент. Явное несоответствие между объемом активных и пассивных движений позволяет думать о локализации патологического процесса в околосуставных тканях, в то время как одинаковое ограничение объема активных и пассивных движений характерно для собственно суставного патологического процесса.
При обследовании можно определить увеличение подвижности сустава (гипермобильность) - при синдроме Элерса-Данлоса, синдроме Марфана, синдроме Дауна, семейной гипермобильности суставов, а также ограничение его подвижности - при контрактурах, анкилозах, спастических парезах и параличах, врожденном вывихе бедра, юношеском эпифизиолизе головки тазобедренного сустава.
На практике применяется несколько простых тестов, позволяющих диагностировать разболтанность суставов - переразгибание в локтевом и коленном суставах (более чем на 10°), разгибание первого пальца кисти до его касания передней поверхности предплечья, сгибание туловища со свободным касанием ладонями пола, разгибание пальцев кисти, когда ось пальцев становится параллельной оси предплечья, дорсальное сгибание стопы более чем на 20° от прямого угла между дорсальной поверхностью стопы и передней поверхностью голени. Для постановки диагноза синдрома гипермобильности суставов необходимо наличие, по крайней мере, 3-х критериев. Кроме того, при патологических состояниях, сопровождающихся слабостью соединительной ткани, наблюдается положительный симптом Горлина. Он считается положительным, если обследуемый может коснуться языком кончика носа.
Иногда диагностике поражения различных суставов помогает проведение других специальных проб.
Ротационная проба - пассивное выполнение пациентом в полном объеме наружной ротации плеча- позволяет врачу усомниться в наличии патологии плечелопаточного сустава.
При подозрении на поражение тазобедренного сустава проводятся проба «перекатывания полена» и проба Тренделенбурга. Проба «перекатывания полена» выполняется в положении разгибания ноги. Врач, захватив бедро и голень пациента, вращает их кнаружи. Тазобедренный сустав при этом является точкой вращения. Если возникает ограничение амплитуды внутренней и наружной ротации ноги из-за боли в паховой области, это подтверждает патологию непосредственно тазобедренного сустава. В норме у пациента, стоящего на одной ноге, сокращение средней ягодичной мышцы на стороне несущей нагрузку ноги приводит к подъему противоположной половины таза. Заподозрить патологию тазобедренного сустава, при которой развивается слабость средней ягодичной мышцы, можно в том случае, если данного подъема не происходит (положительная проба Тренделенбурга).
Наличие выпота в полости коленного сустава подтверждается положительным симптомом баллотирования. При проверке симптома баллотирования надколенника область, расположенная выше надколенника, сдавливается врачом спереди, что вызывает перемещение выпотной жидкости в пространство ниже его и создает впечатление «плавающего» надколенника. Постукивание по надколеннику кончиками пальцев приводит к «ударам» его о мыщелки бедренной кости, что и расценивается как положительный симптом баллотирования. Определить повреждение нижней поверхности надколенника (например, при остеоартрозе) можно в результате проведения пробы бедренно-надколенникового сдавления. Пациента просят разогнуть коленный сустав, находящийся в состоянии сгибания.
При этом врач надавливает на надколенник по направлению к мыщелкам бедренной кости. Если при движении надколенника проксимально по поверхности кости возникает боль, проба считается положительной.
Что касается алгоритма постановки диагноза при суставном синдроме, то здесь за основу можно взять такой важный симптом, как боль:
1. Боль постоянного характера, усиливающаяся после нагрузки, с наличием утренней скованности характерна для целого ряда заболеваний, таких как ревматоидный артрит (РА), реактивные артриты, псориатическая артропатия, т.е. для группы воспалительных заболеваний. Но следует отметить, что утренняя скованность характеризует не только воспалительные заболевания, но и обменно-дистрофические, поэтому встречается, в том числе и при остеоартрозах - первичных и вторичных.
2. Стартовые (механические) боли чаще встречаются при остеоартрозе.
Болевой синдром возникает при большой нагрузке на сустав, или в начале нагрузки, или по мере нарастания физической нагрузки к концу дня.
3. Боли, быстро усиливающиеся в суставах первого пальца, с быстро прогрессирующим отеком, повышением температуры очень часто возникают в дебюте подагрической атаки. Как ни странно, при наличии этой, казалось бы, самой простой и яркой характеристики болевого синдрома, подагра, тем не менее, из всех патологических состояний, сопровождающих суставной синдром, хуже всего диагностируется.
4. Боли постоянного характера с локализацией в позвоночнике интенсивные, жгучие, без изменения интенсивности наиболее характерны для паранеопластического процесса.
Таким образом, хронический болевой синдром в суставах включает в себя целую группу нозологических форм, которая представлена, прежде всего, заболеваниями опорно-двигательного аппарата. Сюда относятся воспалительные, обменно-дистрофические заболевания суставов, вторичные поражения суставов, поражение суставов при неревматических заболеваниях.
К воспалительным заболеваниям суставов относятся ревматоидный артрит, большая группа реактивных артритов, псориатическая артропатия, спондилоартрит и подагрический артрит.
К обменно-дистрофическим заболеваниям суставов относятся остеоартроз (остеоартрит), подагра (первичная и вторичная), остеопороз, хондропатия (хондрокальциноз), гидроксиапатитовая артропатия.
Вторичные поражения суставов включают в себя посттравматические артрозы и артриты, остеоартроз на фоне первичных артритов, параканкрозные артриты, метастатические поражения позвоночника при заболеваниях системы крови, поражения суставов при авитаминозах, болезнях легких, амилоидозе.
Когда-то считалось, что наличие РА не предусматривает присоединения на фоне этой болезни второго заболевания, относящегося к группе вторичного остеоартроза. Но сейчас известно, что он действительно часто сопровождает воспалительные заболевания суставов, поэтому входит в группу остеоартрозов на фоне первичных артритов.
К вторичным артропатиям при неревматических заболеваниях приводят аллергические заболевания (сывороточная болезнь, лекарственная болезнь и др. аллергические состояния), метаболические нарушения (амилоидоз, охраноз, гиперлипидемия, гемахроматоз), врожденные дефекты метаболизма соединительной ткани (синдром Марфана, синдром Эдерса-Данлоса, мукополисахаридоз), паранеопластические заболевания, эндокринные заболевания (сахарный диабет, акромегалия, гиперпаратиреоз, гипертиреоз, гипотиреоз), лейкозы и группа лимфопролиферативных заболеваний. Суставной синдром при этом перечне заболеваний проходит в варианте воспалительного поражения сустава или в варианте обменнодистрофических заболеваний.
Каждая из перечисленных нозологических форм имеет свои особенности течения, но они объединены одним и самым главным симптомокомплексом, который представлен, прежде всего, артралгией. Артралгия обязательно присутствует в каждом из этих заболеваний.
Боли в суставах могут имитировать фибромиалгии. Фибромиалгия - это синдром хронической (длящейся более 3 месяцев), невоспалительной и неаутоиммунной диффузной боли неизвестной этиологии с характерными болевыми точками, выявляемыми при физикальном обследовании. При этом больные часто жалуются на утреннюю скованность, усталость, проявления феномена Рейно и другие субъективные признаки, характерные для воспалительного процесса. Физикальное обследование и лабораторные данные не выявляют признаков воспаления или дегенеративных процессов в суставах, костях и мягких тканях. В развитии ее имеют значение микротравма и нетренированность мышц, увеличение продукции субстанции Р, а также феномен увеличенного числа а2-адренергических рецепторов в мышцах, сосудах пальцев, слезных и слюнных железах, что проявляется мышечной болью из-за относительной ишемии, феноменом Рейно и др. Утомляемость и слабость при фибромиалгии вызваны не циркулирующими цитокинами, а нарушениями сна (альфа-дельта-сон).
Утомляемость и генерализованная боль при фибромиалгии - неспецифические симптомы и встречаются при многих состояниях.
Травмы как причина болей в суставах
Ушибы, растяжения, реже вывихи и переломы, особенно у людей, регулярно занимающихся спортом, могут сопровождаться симптоматикой, «маскирующейся» под истинно суставной синдром. Причина - растяжение и воспаление мышечно-сухожильных структур. Перетренированностью при занятиях спортом (футбол, легкая атлетика) обусловлено возникновение пателлофеморального стресс-синдрома. Это состояние развивается при нарушении процесса разгибания неоднократно травмированного коленного сустава и характеризуется хроническим болевым синдромом. Необходимо дифференцировать эту патологию с хондромаляцией надколенника.
Жалобы на «хлопок» в области сустава при травме колена могут быть признаком такой патологии, как травмы мениска, передней крестовидной связки, подвывих надколенника.
Несуставными болями в локтевом суставе проявляется медиальный эпикондилит локтя. Он часто возникает в результате перенапряжения флексора-пронатора при подаче мяча, играя в регби, гольф («локоть игрока в гольф»). При этом создается повышенная нагрузка на медиальную связку локтевого сустава, что может сопровождаться отрывом апофиза.
Латеральный эпикондилит локтя носит название «локоть теннисиста» и проявляется возникновением болевых ощущений в области латерального надмыщелка при проведении провокационной пробы - пациент сжимает кисть в кулак и удерживает ее в положении разгибания, в то время как врач пытается согнуть его кисть, придерживая предплечье.
Все выше перечисленное означает, что при дифференциальной диагностике необходимо не столько сконцентрировать внимание на суставном синдроме, сколько проводить дифференциальный диагноз между достаточно большим перечнем нозологических форм для того, чтобы определить, что же является основой заболевания, является ли синдром первичным или вторичным процессом, сопровождающим целый перечень заболеваний самых разных областей медицины.
При проведении дифференциальной диагностики иногда причину артралгий помогают установить некоторые лабораторные исследования.
Лечение суставного синдрома
В лечении системных заболеваний суставов, куда входят в основном воспалительные заболевания опорно-двигательного аппарата, выделяется несколько составляющих.
I. Актуальная терапия (снятие болевого синдрома): НПВП - нимесулид (ремесулид), мелоксикам (ревмоксикам), кетопрофен (кетонал), диклофенак (диклак); группа опиоидных анальгетиков типа трамала, трамадола; глюкокортикоидные препараты.
Еще недавно считалось, что при проведении актуальной терапии, направленной на снятие болевого синдрома, необходимо использовать или только группу НПВП (диклак), или только группу трамадола. Опыт показывает, что использование одновременно и той и другой группы приводит к суммационно большему эффекту. Дополнительное назначение трамадола усиливает действие НПВП и позволяет снижать их дозу.
II. Базисные препараты: цитостатики (метотрексат, циклофосфан), хинолиновые и сульфаниламидные препараты, иммунотропные препараты (иммуномодуляторы, антицитокиновые средства). В лечении обменно-дистрофических заболеваний суставов к базисной терапии относится группа хондропротекторных препаратов (терафлекс).
III. Дополнительная терапия: локальная терапия, экстракорпоральная детоксикация, витаминотерапия, физиотерапия.
Достаточно большой перечень используемых сегодня экстракорпоральных методов лечения имеет свои ограниченные показания, к которым относятся высокая степень активности иммуновоспалительного процесса, в том числе и локального с наличием поражений сразу многих суставов и отсутствие эффекта от предшествующей терапии.
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится по адресу: г. Санкт-Петербург, ул. Ломоносова 14,К.1 (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных .
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания . Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии , и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь - как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!
Суставным синдромом (СС) принято обозначать клинический симптомокомплекс, обусловленный поражением анатомических структур суставов при разнообразных заболеваниях и патологических процессах. Суставной синдром проявляется болями в суставах, их дефигурацией и деформацией, ограничением движений в суставах, изменениями сухожильно-связочного аппарата суставов и окружающих мышц. В основе патогенеза суставного синдрома лежат воспалительные или дистрофические изменения в суставах и околосвязочном аппарате, в легких случаях синдром проявляется только артралгиями.
Суставной синдром может быть проявлением преимущественного поражения самих суставов или отражением системных поражений организма при различных заболеваниях, в том числе и диффузных заболеваниях соединительной ткани. В одних случаях поражение суставов является ведущим в клинической картине заболевания и определяет медико-социальный прогноз (ревматоидный артрит (РА), остеоартроз (ОА)). В других ситуациях СС является одним из проявлений некоторых заболеваний, маскируя их и затрудняя диагностику (острый вирусный гепатит в дебюте, неспецифический язвенный колит и др.). В каждом конкретном случае врач должен уметь оценить характер СС (локализация, число пораженных суставов, течение, внесуставные проявления и др.) для определения направления диагностического поиска с целью установления причины поражения суставов и верификации нозологического диагноза. Диагностический поиск при суставном синдроме условно может быть представлен в виде нескольких, последовательно проводимых этапов (табл. 1).
Таблица 1. Этапы дифференциальной диагностики суставного синдрома
 Причины возникновения болей с вовлечением суставов чрезвычайно разнообразны, что существенно затрудняет проведение дифференциальной диагностики и верификацию диагноза. С целью ее проведения необходимо осуществить максимально полное обследование пациента с анализом возможных факторов риска и наличия сопутствующих заболеваний, использованием инструментальных и лабораторных методов обследования, а также, при необходимости, привлечения смежных специалистов (табл. 1).
Причины возникновения болей с вовлечением суставов чрезвычайно разнообразны, что существенно затрудняет проведение дифференциальной диагностики и верификацию диагноза. С целью ее проведения необходимо осуществить максимально полное обследование пациента с анализом возможных факторов риска и наличия сопутствующих заболеваний, использованием инструментальных и лабораторных методов обследования, а также, при необходимости, привлечения смежных специалистов (табл. 1).
Сбор анамнеза. На начальном этапе диагностического поиска необходимо убедиться в том, что имеющаяся симптоматика связана именно с суставной патологией, т.е. верифицировать поражение сустава (табл. 2). С этой целью следует исключить целый ряд синдромно-сходных заболеваний (синдромов), первично не связанных с артропатией. Например, боли внесуставного происхождения могут быть обусловлены первичным поражением периартикулярных тканей (мышечный, сухожильно-связочный аппарат), кожи, сосудов, периферических нервов, костных структур и другими факторами. К таким заболеваниям относят: бурситы; тендовагиниты (теносиновит) и лигаментиты, фиброзиты, миозиты (миалгии), синдром карпального канала, фасциит, ревматическая полимиалгия, поражения кожи и подкожной клетчатки (целлюлит, рожистое воспаление, узловая эритема, флегмона мягких тканей); тромбофлебит, поражение костей (остеопороз, остеомаляция).
Таблица 2. Варианты боли при поражении суставов, околосуставных тканей и внесуставных структур
|
Результаты исследования |
Боль |
||
|
периартикулярная |
суставная |
отраженная |
|
|
Только определенные движения болезненны |
Все движения в суставе болезненны |
Боль не связана с движением. Не четкой локализации боли, она может быть усилена путем трения |
|
|
Боль при движении |
Боль возникает при активных, и в меньшей степени, пассивных движениях в определенных направлениях (активные – ограничиваются избирательно) |
Одинаково при пассивных и активных движениях. Возникает при движении в различных направлениях |
|
|
Диапазон движения |
Активные движения могут быть ограничены из-за боли. Пассивные движения в полном объеме |
Могут быть одинаково ограничены и активные, и пассивные движения |
|
|
Сопротивление активным движениям |
Боль при определенных движениях |
||
|
Пальпация |
Болезненность в области проекции периартикуляр-ного образования (в отдалении от линии сустава). Точечная или локальная болезненность при пальпации. Ограниченная припухлость. Отсутствие местных признаков воспаления |
Болезненность над линией сустава. Местные признаки воспаления (припухлость, гипертермия, гиперемия). Деформации. Блокада сустава, крепитация |
|
 Необходимо иметь в виду, что симптоматика поражения сухожильно-связочного аппарата может наблюдаться и при некоторых истинно «суставных» ревматических заболеваниях (тендиниты и бурситы при синдроме Рейтера, миалгии при системной красной волчанке (СКВ) и др.). Однако в большинстве случаев поражения околосуставных тканей представляют собой самостоятельные заболевания дегенеративного или воспалительного характера, требующие соответствующего лечения.
Необходимо иметь в виду, что симптоматика поражения сухожильно-связочного аппарата может наблюдаться и при некоторых истинно «суставных» ревматических заболеваниях (тендиниты и бурситы при синдроме Рейтера, миалгии при системной красной волчанке (СКВ) и др.). Однако в большинстве случаев поражения околосуставных тканей представляют собой самостоятельные заболевания дегенеративного или воспалительного характера, требующие соответствующего лечения.
Опрос пациента с СС должен быть направлен на выявление особенностей его возникновения и течения. Необходимо уточнить предполагаемую причину и время возникновения СС, а также возможную связь СС с предшествующим стрессом, тяжелыми нагрузками, длительными заболеваниями, отъездом в другие страны. Уточняющие вопросы необходимы для выявления связи возникновения СС с фактами, которым сам пациент может не придавать значения и, соответственно, не указывать в жалобах и при сборе анамнеза. Например, травма сустава является основанием для консультации ортопеда-травматолога, а наличие псориаза – консультации дерматолога. Больной может не связывать перенесенный месяц назад уретрит или энтероколит с фактом возникновения в настоящее время СС, и только прицельный вопрос о наличии «триггерных» факторов в анамнезе может позволить вовремя заподозрить реактивный артрит (РеА). Если пациент отмечает частое возникновение простудных заболеваний, ОРВИ, гриппа, а также наличие очагов хронической инфекции (хронический тонзиллит, пиелонефрит, синуситы, воспалительные заболевания полости рта и мочеполовой сферы) необходимо заподозрить наличие артрита, ассоциированного с инфекцией. Данные о наличии у больного онкологического заболевания позволяют подозревать развитие паранеопластического артрита, а ранее диагностированные аутоиммунные заболевания и развитие острого СС могут свидетельствовать о возможном обострении воспалительного процесса.
При обследовании больного с СС, прежде всего, необходимо дифференцировать воспалительное поражение суставов от других причин возникновения СС невоспалительного характера (табл. 3), которые также могут сопровождаться жалобами пациентов на боли в суставах.
При обследовании больного с СС необходимо обязательно уточнять наличие у пациента «типичных» жалоб и признаков, позволяющих заподозрить конкретное заболевание. Наличие «утренней скованности» более 1 часа типично для РА, моноартрита с поражением первого плюснефалангового сустава характерно для подагрического артрита. Мигрирующий характер болевого синдрома, его начало с суставов нижних конечностей в сочетании с энтезитом встречается чаще при РеА, а наличие «хруста» и щелчков при движении является достоверным признаком ОА.
Таблица 3. Заболевания, сопровождающиеся суставным синдромом
|
Воспалительные поражения суставов |
Невоспалительные заболевания |
|
· Инфекционные артриты (инфекционные неспецифические артриты: гепатиты, мононуклеоз, токсоплазмоз, боррелиоз, ВИЧ, сифилис). · Кристаллические артриты: подагра, псевдоподагра. · Артриты аутоимунной этиологии: ревматоидный артрит (РА), системная красная волчанка (СКВ), болезнь Шегрена, полимиозит, серонегативные спондилоартриты и др. · Реактивные артриты: ревматическая полимиалгия, синдром Рейтера |
· Травмы (острый посттравматический артрит, посттравматический артроз, ушибы суставов, растяжения сухожилий, внутрисуставной перелом). · Дегенеративные заболевания суставов (остеоартроз): коксартроз, гонартроз, артрозы мелких суставов кистей и стоп, артрозы других локализаций. · Гиперпластические процессы (доброкачественная гигантоклеточная синовиома). · Метастазы в кости, параканкрозный артрит |
Основными субъективными проявлениями суставного синдрома являются боли и нарушение (ограничение) подвижности (табл. 4). Боль в суставе является самым ранним, а иногда единственным субъективным симптомом их поражения, однако механизм возникновения боли при поражении суставов различного характера неодинаков.
Таблица 4. Симптомы суставного синдрома
В возникновении болей в суставе важную роль играют механические факторы – механическая перегрузка сустава, растяжение сухожильно-связочного аппарата, раздражение синовиальной оболочки, микроциркуляторные расстройства, обменные нарушения в костной ткани, развитие в суставе воспалительных и дегенеративных изменений. Вследствие этих процессов в тканях суставов накапливаются вещества-алгетики (тканевые протеазы, кинины, простагландины, гистамин, серотонин), которые раздражают болевые рецепторы и дают начало дуге болевого рефлекса.Боль при СС преимущественно ноцицептивная и возникает тогда, когда повреждающий ткань раздражитель действует на периферические болевые рецепторы (ноцицепторы). Последние находятся в синовиальной оболочке, фиброзной капсуле суставов, периосте костей, адвентиции микрососудов, связках и сухожилиях. Их нет в хряще и менисках. Возникновение боли связывают с раздражением окончаний чувствительных нервов синовиальной оболочки суставной капсулы продуктами воспаления, иммунных реакций, токсинами, кристаллами солей (например, уратами), остеофитами и др.
По своему физиологическому назначению ноцицептивная боль – предупреждающий сигнал о возникновении в организме нарушений или повреждений, следовательно, она выполняет важнейшую защитную функцию в организме. Но если боль сохраняется после окончания действия повреждающего фактора и периода заживления, она утрачивает свое сигнальное значение. Хроническая боль практически не несет позитивной направленности, превращаясь из сигнального симптома в самостоятельное заболевание. Меняется также клиническая картина: боль не контролируется анальгетиками, появляются другие симптомы, снижается работоспособность и нарушается качество жизни пациента.
Ноцицептивная боль – это чаще всего острая боль со всеми присущими ей характеристиками. Характерным для этого типа боли является их быстрый регресс после прекращения действия повреждающего фактора и проведения короткого курса лечения анальгетическими средствами.
Боли в суставах являются постоянным симптомом при ревматических заболеваниях. У больных артритом боль в пораженных суставах связывают с диффузными воспалительными изменениями в суставной капсуле и околосуставных мягких тканях из-за активации ферментативных систем, растяжения капсулы и смежных с ней связок внутрисуставным выпотом при его быстром и значительном накоплении, а также из-за рефлекторного спазма околосуставных мышц (с целью защитного ограничения движений, вызывающих боль).
При хроническом артрите возникновение боли связано с растяжением при движениях, фиксированных вследствие фиброза участков капсулы и связок. Фиброз также приводит к сдавлению нервных окончаний, формируя предпосылки для возникновения другого вида боли – нейропатической.
При ОА боль возникает из-за разрушения суставного хряща с изменениями в субхондральной кости и снижением способности суставных поверхностей переносить нагрузку, это приводит к повышению давления на кость и микропереломам.
При опросе пациента обязательно выясняются параметры суставных болей – точная локализация, характер, длительность, интенсивность, время появления в течение суток.
Второй субъективный симптом СС – ограничение движений в суставах. Степень выраженности этого признака обычно прямо пропорциональна тяжести органических и функциональных изменений в суставах.
Клиническое обследование. При объективном обследовании больного с СС принципиально важным является соблюдение классической методики обследования пациента по органам и системам, что позволяет выявить те признаки и симптомы, которые в дальнейшем помогут сформировать предварительный диагноз.
Осмотр больного позволяет выявить изменения кожного покрова. Наличие гиперемии, припухлости и гипертермии в области суставов указывают на воспалительный характер суставного процесса и позволяют в большинстве случаев исключить ОА (за исключением ОА с вторичным синовитом). Изменения на коже, наличие эритемы, проявлений геморрагического синдрома, феномена Рейно, выявление тофусов, увеличение лимфатических узлов – далеко не полный перечень признаков, наличие которых позволяет заподозрить определенные заболевания и, в дальнейшем, обследовать больного с «прицелом» на подтверждение или исключение данного предварительно диагноза.
Пальпация необходима для установления характера суставного синдрома. При этом оценивают наличие или отсутствие синовиита исследуемого сустава, а также степень выраженности болевого синдрома.
Количественная оценка болевого синдрома чаще всего проводится клинически, а также с помощью визуально-аналоговых или вербально-аналоговых шкал (ВАШ). Для этого используют 4- или 11-составную ВАШ, Мак-Гилловский болевой опросник, опросник WOMAC. Оценка выраженности болевого синдрома важна с учетом подбора адекватного анальгетического средства для его купирования.
К объективным признакам поражения суставов относят дефигурацию и деформацию суставов, припухлость, покраснение кожи над суставами, нарушение их функции. Дефигурация сустава (или суставов) – это изменение формы сустава за счет воспалительного отека синовиальной оболочки и периартикулярных тканей, выпота в полость сустава, гипертрофии синовиальной оболочки и фиброзно-склеротических изменений околосуставных тканей. Деформация суставов – это стойкое изменение формы суставов за счет костных изменений, развития анкилозов, подвывихов. Припухлость в области сустава может быть при обоих указанных состояниях. Покраснение кожи над пораженными суставами обусловлено локальным повышением кожной температуры и свидетельствует об активном воспалительном процессе в суставе.
При осмотре и пальпации пораженных суставов ориентировочно устанавливают ограничение объема движений, свойственных данному суставу. Оценивают ограничение активных и пассивных движений в суставах.
При подозрении на наличие у пациента ревматического заболевания необходимо первоначально выделять две большие группы заболеваний. На основании жалоб, данных анамнеза и обследования всех пациентов можно разделить на имеющих признаки артрита или признаки обменно-дистрофических заболеваний (табл. 5). Разделение пациентов на данные группы позволяет упростить проведение дифференциально-диагностических мероприятий, а также влияет на проведение адекватной терапии на этапе верификации диагноза. Наличие классических признаков воспаления в области суставов позволяет заподозрить наличие у больного одного из воспалительных ревматических заболеваний.
Таблица 5. Дифференциальный диагноз воспалительного и невоспалительного поражения суставов
|
Воспалительное поражение суставов |
Невоспалительное поражение суставов |
|
|
Утренняя скованность |
Длительная (больше 1 часа), провоцируемая продолжительным отдыхом |
Появляется после короткого отдыха, длится меньше часа (20 минут) |
|
Проходит после двигательной активности и приема противо-воспалительных препаратов |
Усиливается при физической активности |
|
|
Признаки воспаления |
Общие признаки воспаления (утомляемость, лихорадка, похудение). Увеличение CОЭ и СРБ и других воспалительных маркеров |
Боль не сопровождается местными, общими и лабораторными признаками воспаления |
|
Гипертермия |
Отсутствует |
|
|
Боль при активных движениях |
Отсутствует |
|
|
Припухлость мягких тканей |
Отсутствует |
|
|
Синовиит |
Возможна |
|
|
Костная крепитация, образование остеофитов |
Отсутствуют |
Выражены |
|
Ослабление связочного аппарата |
Отсутствует |
Возможна |
|
Нестабильность |
Отсутствует |
Возможна |
При дифференциальной диагностике СС важным является оценка течения и темпов развития СС, который условно может быть квалифицирован как острый и хронический (табл. 6). Для одних заболеваний типично острое воспаление суставов (острый подагрический артрит, псевдоподагра) с полным обратным развитием симптомов, в то время как при других заболеваниях СС характеризуется длительно текущим, прогрессирующим артритом (РА, ОА).
Таблица 6. Характеристики острого и хронического воспаления суставов
При дифференциальной диагностике СС важным также является оценка локализации суставного процесса (рис. 1), симметричности и числа пораженных суставов. Суставной синдром может характеризоваться поражением одного сустава (моноартрит), двух или трех суставов (олигоартрит) и вовлекать более трех суставов (полиартрит). Кроме того, чрезвычайно важным является не только количество вовлеченных в патологический процесс суставов, но и их локализация (табл. 7).
Таблица 7. Особенности локализации пор ажения суставов при различных заболеваниях
Важным диагностическим признаком у больных СС является наличие внесуставных проявлений, спектр которых достаточно обширен и разнообразен по своим клиническим проявлениям. Характер внесуставных проявлений определяется основным заболеванием и в ряде случаев может быть ключом к расшифровке СС (тофусы при подагре, ревматоидные узелки при ревматоидном артрите, ириты и иридоциклиты при анкилозирующем спондилоартрите и т.д.) (табл. 8).
Таблица 8 . Характер внесуставных поражений
|
Заболевание |
Признаки |
|
Ревматоидные узелки. Поражение периартикулярных тканей кисти с формированием стойких деформаций в виде «бутоньерки» или «лебединой шеи» |
|
|
Анкилозирующий спондилоартрит |
Ириты и иридоциклиты |
|
Болезнь Рейтера |
Конъюнктивит, уретрит |
|
Артрит при болезни Крона и неспецифическом язвенном колите |
Узловатая эритема. Иридоциклит, увеит. Язвы полости рта |


Рисунок 1. Локализация суставного синдрома при различных заболеваниях:
1. Ревматоидный артрит. 2. Серонегативные спондилоартропатии. 3. Остеоартроз (целевые суставы окрашены слева черным; суставы, относительно не вовлекаемые в заболевание окрашены справа серым цветом)
При обследовании необходимо уточнить, в какое время суток артрит больше всего беспокоит больного, возможное вовлечение позвоночника и наличие сакроилеита (в том числе, боли в области ягодиц).
Дифференциальная диагностика артритов в зависимости от локализации, количества вовлеченных суставов и длительности заболевания представлена в табл. 9.
Таблица 9. Дифференциальная диагностика артритов в зависимости от количества вовлеченных суставов, их локализации и длительности заболевания
|
Острый моноартрит |
· Основные причины: септический артрит (рис. 2) и кристаллические синовииты (подагра и псевдоподагра). · Кристаллические артриты (рис. 3) характеризуются очень быстрым началом (боль и отек – максимальное развитие в течение 6-24 часов), очень сильной болью (часто описывается как нетерпимая), повышенной кожной чувствительностью (больной часто не в состоянии соприкасаться пораженным суставом с одеждой или бельем), выраженным синовиитом с напряженным выпотом, отеком мягких тканей и эритемой (особенно подагра), купируется самостоятельно, даже без лечения, в течение нескольких дней или недель. · Следует дифференцировать с посттравматическим синовиитом, палиндромным ревматизмом, реактивным артритом, псориатическим артритом и бактериальным эндокардитом |
|
Хронический воспалительный моноартрит |
· Основные возможные причины : инфекции (бруцелла, микобактерии туберкулеза, болезнь Лайма и др.), моно- или олигоартикулярный дебют полиартрита (ювенильный идиопатический артрит, реактивный артрит, серонегативные спондилоартропатии), и инородное тело (напр., повреждение шипами растений). · Дифференциальная диагностика должна проводиться с заболеваниями невоспалительного характера (остеоартрит/остеоартроз (рис. 4), рецидивирующий гидрартроз, остеонекроз, хронический региональный болевой синдром (рис. 5), нейропатическая болезнь суставов (суставы Шарко)) и опухолями, включая пигментный виллонодулярный синовиит |
|
Хронический симметрич ный периферический полиартрит |
· Подобная картина является общей для многих ревматических заболеваний, особенно заболеваний соединительной ткани, таких какРА (рис. 6), СКВ (рис. 7) , первичный синдром Шегрена, полимиозит и смешанные заболевания соединительной ткани. · Псориатический артрит может также манифистировать периферическим полиартритом, хотя наблюдается тенденция к асимметричному поражению и связь с поражением либо дистальных межфаланговых или крестцово-подвздошных суставов. · ОА с отложением пирофосфата кальция чаще встречается у пожилых пациентов. Наличие в анамнезе генерализованного ОА с рецидивирующими воспалительными эпизодами подтверждает это предположение. · Хронический полиартрит при подагре также может иметь сходную клиническую картину, однако ему почти всегда предшествует факт моноартрита в анамнезе. · Вирусные артриты, связанные с парвовирусом В19, ВИЧ и гепатитами, могут иметь сходную клиническую картину, однако имеют более острое начало, чем РА или другие заболевания соединительной ткани. · Дифференциальный диагноз данного вида полиартрита основывается на тщательной оценке внесуставных проявлений |
|
Хронический асимметричный олиго/полиартрит |
· Псориатический артрит (рис. 8) является наиболее частой причиной данной формы артрита. Для его подтверждения чрезвычайно важен анамнез, в том числе и семейный, наличия псориаза. · При поражении проксимальных и дистальных межфаланговых суставов альтернативным диагнозом может быть остеоартроз суставов кисти (узелки Гебердена и Бушара), хотя он, как правило, имеет более медленное развитие, однако может сопровождаться и эпизодами синовиитов. · Хроническая артропатия при саркоидозе может манифистировать данным видом артрита, для нее характерно асимметричное поражение суставов. · Другие серонегативные спондилоартропатии, в частности анкилозирующий спондилоартрит (рис. 9) также могут манифестировать данной формой артрита, однако сопровождаются наличием боли в спине воспалительного характера, а также наличием боли в ягодицах (из-за наличия сакроилеита). · Реактивные артриты или артриты, связанные с воспалительным заболеванием кишечника сопровождаются развитием данного вида артрита, однако, в большей степени поражаются дистальные суставы с симметричным их поражением. · Другие причины хронического асимметричного олиго/полиартрита включают дебют ревматоидного артрита, ювенильный идиопатический артрит, подагрический полиартрит, ОА, кальций-пирофосфатную артропатию, болезнь Бехчета. · Дифференциальный диагноз данного вида полиартрита основывается на тщательной оценке внесуставных проявлений, включая наличие энтезопатий, увеита и др. |
|
Проксимальные олигоартриты |
· Наиболее распространенной причиной данного вида артрита являются серонегативные спондилоартропатии. Наличие боли воспалительного характера в пояснице, личный или семейный анамнез псориаза, воспалительные заболевания кишечника, анкилозирующий спондилит, увеит и возникновение любого инфекционного заболевания (инфекционной диареи, инфекции мочевыводящих путей) в течение нескольких недель, предшествующих артриту, должны быть учтены при обследовании больного. Другие причины проксимального олигоартрита включают болезнь Бехчета, ювенильный идиопатический артрит и ранний ревматоидный артрит. · Нередко данный вид артрита не соответствует определенным классификационным критериям и часто описывается как идиопатический олигоартрит. |
|
Артрит суставов плечевого и поясничного пояса |
· Артрит данной локализации характеризуется болью воспалительного характера с выраженной скованностью в области плечевого и поясничного пояса. · Физикальное обследование выявляет признаки артрита плечевых и/или тазобедренных суставов, иногда с незначительным вовлечением периферических суставов. · Ревматическая полимиалгия является наиболее частым вариантом данного вида артрита. Пациент, как правило, пожилой человек, с болью и скованностью в шее, плечевой и бедренной области. Также могут быть вовлечены и периферические суставы. · Важно также подтверждение наличия и внесуставных проявлений – недомогания, лихорадки, усталости, потери аппетита и веса |
Дифференциальная диагностика СС при различных заболеваниях представлена в табл. 10.
Таблица 10. Дифференциальная диагностика суставного синдрома при различных заболеваниях
|
Ревматоид-ный артрит |
Симметричный полиартрит с поражением суставов кистей (II и III пястно-фаланговые и проксимальные межфаланговые), плюсне-фаланговых, коленных, лучезапястных, голеностопных суставов. Моно- или олигоартрит (чаще коленного сустава), имеющий стойкое, подострое и доброкачественное течение. · артрит 3 суставов и более длительностью более 3 мес; · артрит суставов кисти; · симметричный артрит мелких суставов; · утренняя скованность (не менее 1 ч); · ревматоидные узелки; · ревматоидный фактор в сыворотке крови (титр 1/4 и выше); · рентгенологические признаки (эрозивный артрит, околосуставной остеопороз) |
|
СКВ |
· Острый или подострый мигрирующий полиартрит, подобный ревматическому. · Возникают резкие, иногда «морфинные» боли в первом плюснефаланговом суставе подобно подагре. · Поражение мелких суставов кисти, как при ревматоидном артрите |
|
Подагра |
· Приступ развивается внезапно (обычно ночью). · Характерны сильные боли, чаще всего в I-ом плюснефаланговом суставе, его припухлость, яркая гиперемия кожи с последующим шелушением. · Лихорадка (иногда до 40 градусов), озноб, лейкоцитоз, увеличение СОЭ. · Через 5-6 дней признаки воспаления полностью исчезают. · Продолжительность приступов от 3 дней до 1,5 месяцев. · Острые приступы повторяются с различными интервалами, захватывая все большее количество суставов, развивается хронический подагрический артрит со стойкой припухлостью и деформацией. · Раньше всего вовлекаются мелкие суставы стоп |
|
Псориати-ческий артрит |
Хроническое воспалительное заболевание суставов, ассоциированное с псориазом. Асимметричный олигоартрит (70 %). Асимметричность – наиболее характерная черта. Артрит дистальных межфаланговых суставов. Симметричный ревматоидоподобный артрит. Мутилирующий артрит. Псориатический спондилит |
|
Мутилирую-щий артрит |
· Тяжелый деструктивный артрит дистальных отделов пальцев кистей и стоп, их остеолиз. · Наблюдается укорочение фаланг с их деформацией по типу «пера в чернильнице». · Возникает патологическая подвижность фаланг. · Часто сочетается с поражением позвоночника |
|
Болезнь Рейтера |
Триада: артрит, конъюнктивит, уретрит. При присоединении к ним поражений кожи и других слизистых оболочек, говорят о тетраде Рейтера. Суставной синдром при болезни Рейтера: · Чаще полиартрит – 3 и более суставов (65%). · Олигоартрит (29%). · Моноартрит (6%). · Острое или подострое начало. · Чаще поражаются суставы нижних конечностей · Артрит всегда асимметричный с частым вовлечением суставов большого пальца стоп, имитирующим псевдоподагрический приступ. · Часто артрит межфаланговых суставов стоп с диффузным их припуханием в виде сосисок. · Односторонний сакроилеит. Очень характерны тендиты и бурситы (ахиллобурситы, подпяточные бурситы, периоститы пяточных бугров – «рыхлые пяточные шпоры»). Их выявление всегда позволяет заподозрить у молодых мужчин болезнь Рейтера, даже при отсутствии других клинических проявлений |
|
Артрит при болезни Крона и неспецифи-ческом язвенном колите |
· Асимметричный моно- или олигоартрит крупных суставов (чаще нижних конечностей). · Односторонний сакроилеит, редко анкилозирующий спондилоартрит по типу болезни Бехтерева (обычно предшествует кишечным проявлениям). · Узловатая эритема. · Иридоциклит, увеит. · Язвы полости рта |
|
Инфекцион-ные артриты |
· СС наблюдается наряду с другими проявлениями инфекционно-воспалительного процесса (пневмония, сепсис, менингит и др.) в разгар заболевания. · Протекают по типу острого моно- или олигоартрита, не прогрессируют, проходят бесследно, как правило, не приводят к деформации. · Возможно рецидивирующее течение, а в ряде случаев заболевание протекает по типу хронического артрита (хламидийные артриты). · Острые септические (гнойные) артриты возникают обычно при бактериемии у больных пневмонией, инфекционным эндокардитом, менингитом, некоторыми другими инфекциями, а также при проведении внутрисуставных диагностических и лечебных манипуляций |
|
Туберкулезный артрит |
· Возникает при гематогенном проникновении микобактерий из первичного туберкулезного очага (обычно в легком). · Чаще всего поражаются крупные суставы (коленный, тазобедренный, голеностопные). · Протекает по типу хронического моноартрита (синовита). · СС может носить параспецифический характер (туберкулезный ревматизм Понсе), проявляться артралгиями, полиартритом (реже моноартритом) и свидетельствует о наличии активного туберкулезного процесса (легкие, лимфоузлы, гениталии) |
|
Гонококковый артрит |
· Чаще возникает у женщин в связи с более поздней диагностикой и отсутствием лечения гонококковой инфекции из-за стертости клинической картины. · Характерен моно- или олигоартрит, в дебюте СС возможно развитие полиартрита. · Обычно сопровождается высокой лихорадкой, ознобами, лейкоцитозом. · Важным подтверждением диагноза является наличие кожных поражений в виде периартикулярных пустул |
|
Лайм-артрит |
· Вызывается боррелией (из рода спирохет), переносимой при укусе иксодовыми клещами. · Клиническая картина характеризуется острым, нередко рецидивирующим моно- или олигоартритом в сочетании с мигрирующей эритемой в виде пятна или папулы, неврологической симптоматикой (менингоэнцефалит), миоперикардитом. · Диагноз верифицируется при выделении культуры спирохеты или IgG-антител к ней. |
|
Параканкроз-ный полиартрит |
· Асимметричный артрит преимущественно суставов нижних конечностей у лиц старше 65 лет. · Чаще у женщин, в 80 % случаев диагностируют рак молочной железы. · Клиническая картина может соответствовать клинике серонегативного ревматоидного артрита |
|
Гипертрофи-ческая остео-артропатия ( первичная и вторичная) |
· Первичная форма не ассоциирована с системными заболеваниями. · Среди вторичных причин ведущее место принадлежит злокачественным опухолям. Наиболее часто развивается при опухолях легких, особенно при аденокарциноме (в 12 % случаев), а также при болезнях легких, осложненных дыхательной недостаточностью. Кроме того, развивается при мезотелиоме, метастазах почек, лимфогранулематозе, тимоме, лейомиоме пищевода, остеогенной саркоме, фибросаркоме, недифференцированной назофарингеальной опухоли. · Клинически проявляется утолщением концевых фаланг пальцев кистей и стоп за счет локальной пролиферации кожи и костной ткани, что приводит к формированию так называемых «барабанных палочек», периоститу трубчатых костей, олиго- или полисиновиитам |

Рисунок 2. С ептический артрит

Рисунок 3. Подагрический артрит

Рисунок 4. Остеоартроз (Узелки Гебердена и Бушара)

Рисунок 5. Комплексный региональный болевой синдром.
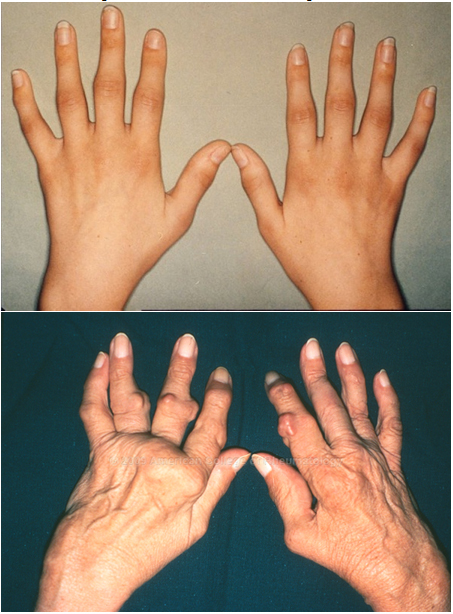
Рисунок 6. Ревматоидный артрит

Рисунок 7. Артропатия при СКВ

Рисунок 8. Артрит при анкилозирующем спондилите

Рисунок 9. Псориатический артрит
Дополнительные методы исследования при СС включают функциональные (гониометрию), лабораторные и дополнительные инструментальные методики.
Гониометрия – это объективная оценка двигательной функции суставов, которая производится с помощью измерения углов тех или иных направлений движений в данном суставе специальными приборами – гониометрами, которые устанавливают по проекции осей конечностей, и при движении бранш синхронно с движениями в суставах образуются углы, величину которых измеряют в градусах.
К лабораторным методам исследования относят методы исследования активности воспалительного процесса, нарушений иммунного статуса и исследование синовиальной жидкости.
Рутинный комплекс исследований активности воспалительного процесса предполагает определение лейкоцитоза, лейкоцитарной формулы и СОЭ в клиническом анализе крови. При активном воспалении отмечают умеренный лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево, ускорение СОЭ. Оценивают «показатели острой фазы» или «острофазовые показатели» – С-реактивный белок, фибриноген, сиаловые кислоты, протеинограмма.
У больных с активным воспалительным процессом в крови повышается содержание С-реактивного белка (свыше 0,4 г/л), фибриногена (свыше 200 усл. ед.), содержание сиаловых кислот, серомукоида, отмечается диспротеинемия, гипер-1- и 2-глобулинемия.
Для клинической оценки иммунитета при ревматических заболеваниях необходимо исследование четырех главных компонентов иммунной системы, принимающих участие в защите организма и патогенезе аутоиммунных заболеваний: гуморальный иммунитет (В-клетки), клеточно-опосредованный иммунитет (Т-клетки, моноциты), фагоцитарные клетки ретикуло-эндотелиальной системы (нейтрофилы, макрофаги) и комплемент.
Исследование синовиальной жидкости позволяет дифференцировать дистрофические и воспалительные заболевания суставов, выделять в ряде случаев определенные нозологические формы. Синовиальную жидкость получают путем пункции сустава и оценивают по ряду параметров: цвет, вязкость, прозрачность, характер муцинового сгустка и цитологический состав.
Рентгенологическое исследование суставов – один из важных методов визуализирующего исследования у больных суставной патологией. При этом необходимо учитывать стадии развития процесса. Наиболее типичные рентгенологические изменения при суставных синдромах представлены в табл. 11.
Таблица 11. Рентгенологические признаки при различных заболеваниях суставов
Ультразвуковое исследование является неинвазивным, объективным, достаточно недорогим и простым по технике выполнения методом обследования суставов и мягких тканей, которое позволяет диагностировать их патологию, визуализировать травматические, воспалительные и дегенеративные явления суставно-мышечно-связочного аппарата человека, а также выбирать тактику локальной терапии и контролировать ее результаты.
На сегодняшний день в диагностике патологии суставов высоко значение и магнитно-резонансной томографии (МРТ), для проведения которой используют радиоволны и магнитное излучение, которые позволяют получить четкое изображение изучаемых органов и тканей. Поскольку МРТ позволяет получить очень четкую картину преимущественно мягких тканей, расположенных вокруг костей, поэтому часто используется при исследовании крупных суставов (коленных, плечевых и др.), позвоночника и межпозвонковых дисков. С помощью МРТ можно диагностировать даже небольшие разрывы сухожилий, связок и мышц, а также переломы, невидимые на обычных рентгенограммах.
Термография – метод исследования интенсивности инфракрасного излучения тканями. С помощью данного метода дистанционно измеряется температура кожи в области суставов, которая записывается на фотобумаге в виде контурной тени сустава. Метод может считаться визуализирующим и в то же время индикаторным, поскольку позволяет судить об активности воспалительного поражения суставов.
Радиоизотопная сцинтиграфия суставов проводится с помощью остеотропных препаратов (пирофосфат, фосфон), меченных 99mTc. Указанные препараты активно накапливаются в местах активного костного и коллагенового метаболизма. Особенно интенсивно они накапливаются в воспаленных тканях суставов, что отражается в виде сцинтиграммы суставов. Методику радионуклидной сцинтиграфии используют для ранней диагностики артритов, выявления субклинических фаз поражения суставов, дифференциальной диагностики воспалительных и дистрофических поражений суставов.
Артроскопия – визуальное исследование полости сустава. Оно позволяет устанавливать воспалительные, травматические или дегенеративные поражения менисков, связочного аппарата, поражений хряща, синовиальной оболочки. При этом есть возможность прицельной биопсии пораженных участков суставов.
Биопсия синовиальной оболочки проводится двумя способами – с помощью пункции сустава или во время артроскопии. При диффузных заболеваниях соединительной ткани производится также биопсия кожи и внутренних органов.
Основными задачами лечения больного с острым СС являются максимально полное его купирование с учетом этиологии, а также обеспечение условий для проведения полноценного курса реабилитационных мероприятий. Наиболее распространенным методом леченияпациентов с СС является применение нестероидных противовоспалительных препаратов (НПВП), эффективность которых подтверждена многочисленными клиническими исследованиями.
В основе фармакологического действия препаратов этой группы лежит способность ингибировать активность циклооксигеназы (ЦОГ) – ключевого фермента метаболизма арахидоновой кислоты – предшественника простагландинов. Уменьшение синтеза простагландинов сопровождается угнетением образования медиаторов отека и воспаления, снижением чувствительности нервных структур к брадикинину, гистамину, оксиду азота, образующимся в тканях при воспалении. Вместе с тем обезболивающий эффект НПВП может быть обусловлен не только торможением активности ЦОГ, но и другими механизмами.
Центральный механизм действия НПВП связан с угнетением синтеза простагландинов, которые образуются в центральной нервной системе и способствуют передаче болевого сигнала. НПВП снижают чувствительность болевых рецепторов, уменьшают отечность тканей в очаге воспаления, ослабляя механическое давление на ноцицепторы. Обсуждаются дополнительные механизмы противовоспалительной активности НПВП, не связанные с ингибированием ЦОГ: угнетение функции нейтрофилов и взаимодействие лейкоцитов с эндотелием сосудов, активации фактора транскрипции NF-kВ, регулирующего синтез провоспалительных медиаторов или, даже, опиоидоподобные эффекты.
Применение традиционных неселективных НПВП ассоциируются с более высокой частотой развития серьезных гастроинтестинальных эффектов. Согласно литературным данным, распространенность язв желудка и 12-перстной кишки у больных с долгосрочным приемом НПВП составляет около 20%, а ежегодная частота серьезных осложнений от этих язв – 1–4% .
У ЦОГ-2 селективных НПВП гастроинтестинальный профиль более благоприятный, что доказано серией клинических исследований, проведенных за последние 15 лет, но существуют данные о большем количестве неблагоприятных сердечно-сосудистых и почечных побочных эффектов. Поэтому, тщательное изучение сопутствующих заболеваний у пациента позволит врачу выбрать препарат, который будет эффективным и безопасным. Основным критерием в выборе препарата является соотношение пользы и риска развития побочных эффектов, а основные требования к современным НПВП включают не только вопросы эффективности, но и безопасности, а также возможности их комбинированного применения с другими препаратами (табл. 12).
Таблица 12. Основные требования к выбору НПВП у больных с суставным синдромом
Особенности действия нимесулида. Среди ЦОГ-2 селективных препаратов наиболее исследованным остается нимесулид (4-нитро-2-феноксиметансульфонамид) – уникальный противовоспалительный препарат, положительно отличающийся от большинства НПВП. Нимесулид – первый представитель нового класса селективных ингибиторов ЦОГ-2, представленных на мировом рынке. Он используется в клинической практике с 1985 г., когда впервые появился на фармацевтическом рынке Италии, в настоящее время это лекарственное средство зарегистрировано более чем в 50 странах мира. Нимесулид наиболее часто назначают среди НПВП в Италии, Португалии, Франции . Препарат имеет высокую биодоступность, быстро и полностью всасывается из ЖКТ [Барскова В.Г., 2011].
Механизмы действия нимесулида . Влияние нимесулида обусловлено класс-специфическими механизмами, характерными для большинства НПВП и эффектами именно нимесулида. Как и все представители класса, нимесулид обладает противовоспалительным, обезболивающим и жаропонижающим действием. Препарат снижает концентрацию короткоживущего ПГН2, из которого под действием ПГ-изомеразы образуется ПГЕ2. Уменьшение концентрации ПГЕ2 ведет к снижению степени активации простаноидных рецепторов ЕР-типа, что реализуется в анальгетический и противовоспалительный эффекты. Препарат обратимо подавляет образование ПГЕ2 не только в очаге воспаления, но и в восходящих путях ноцицептивной системы, включая пути проведения болевых импульсов в спинном мозге. На ЦОГ-1 нимесулид действует незначительно и, практически, не препятствует образованию ПГЕ2 из арахидоновой кислоты в физиологических условиях, благодаря чему снижается количество побочных эффектов препарата (рис. 10).

Рисунок 10. Механизмы действия нимесулида
Нимесулид подавляет агрегацию тромбоцитов путем ингибирования синтеза эндопероксидов и тромбоксана А2, подавляет синтез фактора агрегации тромбоцитов, подавляет высвобождение гистамина, а также уменьшает степень бронхоспазма, вызванного воздействием гистамина и ацетальдегида. Нимесулид ингибирует высвобождение фактора некроза опухоли α, который обусловливает образование цитокинов. Показано, что нимесулид способен подавлять синтез интерлейкина-6 и урокиназы, металлопротеиназ (эластазы, коллагеназы), замедляя разрушение протеогликанов и коллагена хрящевой ткани. Кроме того, нимесулид подавляет действие интерлейкина-1β и фактора апоптоза хондроцитов [Воробьева О.В., 2010].
Нимесулид обладает антиоксидантными свойствами, тормозит образование токсических продуктов распада кислорода за счет уменьшения активности миелопероксидазы, влияет на продукцию и действие окислительных радикалов, а также других компонентов нейтрофильной активации, что усиливает противовоспалительный и анальгетический эффекты и снижает вероятность гастроинтестинальной ульцерогенности. Взаимодействие нимесулида с ГКС рецепторами и активация их путем фосфорилирования усиливает противовоспалительное действие препарата.
Безопасность нимесулида. Нимесулид хорошо переносится, что выгодно отличает его от многих других представителей группы НПВП. Большинство побочных эффектов нимесулида являются класс-специфичными и зависят, в определенной степени, от фармакокинетики препарата.
Наиболее частым осложнением для всего класса НПВП является влияние на слизистую оболочку желудочно-кишечного тракта (ЖКТ). Изучению этого явления посвящено большое количество исследований. В исследовании F. Bradbury, где проведена оценка частоты осложнений со стороны ЖКТ при применении диклофенака (n=3553), нимесулида (n=3807) и ибупрофена (n= 470) в реальной клинической практике, суммарная частота этой патологии при использовании нимесулида была существенно меньше в сравнении при использованиис диклофенака (12,1 %) и не отличалась от таковой при использовании ибупрофена (8,1 и 8,6 %) . Итальянские исследователи A. Conforti et al. провели анализ 10608 сообщений о серьезных побочных явлениях, связанных с приемом различных НПВП с 1988 по 2000 г. Оказалось, что нимесулид был причиной развития тех или иных осложнений со стороны ЖКТ в 2 раза реже, чем другие НПВП. Таким образом, количество нежелательных явлений при применении нимесулида составило 10,4%, диклофенака – 21,2%, кетопрофена – 21,7%, пироксикама – 18,6% . Риск развития желудочно-кишечного кровотечения при использовании нимесулида в реальной клинической практике оценивался в масштабном эпидемиологическом исследовании J. Laporte et al. Согласно полученным результатам, относительный риск кровотечения для нимесулида составил 3,2, для диклофенака – 3,7, мелоксикама – 5,7, а рофекоксиба – 7,2.
Гастроинтестинальная безопасность нимесулида обусловлена отсутствием влияния на ЦОГ-1 и химическими свойствами препарата. Большинство традиционных НПВП по химической структуре – кислоты, которые оказывают повреждающее влияние на слизистую верхних отделов ЖКТ. Это является дополнительным, не связанным с угнетением синтеза ПГ, механизмом развития гастропатии. Нимесулид, напротив, имеет слабые кислотные свойства и не накапливается в слизистой оболочке желудка и кишечника. Кроме того, нимесулид снижает продукцию окислительных радикалов и лейкотриенов, а также выброс гистамина из тучных клеток, чем создает дополнительную протекцию слизистой оболочки ЖКТ. В многочисленных клинических исследованиях при различных заболеваниях костно-мышечной системы доказано, что подавляющее большинство побочных реакций для нимесулида со стороны ЖКТ транзиторные, слабо выраженные и слабо коррелируют с ульцерогенным эффектом. Двойное слепое исследование с использованием гастродуоденоскопии показало, что применение нимесулида в дозе 100 или 200 мг в течение 7 дней не приводило к изменениям слизистой оболочки по сравнению с плацебо. Таким образом, можно констатировать, что нимесулид крайне редко вызывает тяжелые гастроинтестинальные осложнения, что особенно важно для лиц старших возрастных групп.
Принципиальное значение для оценки безопасности нимесулида имеет опыт его длительного применения. Так, в работе P. Locker et al. 199 больных с ОА получали нимесулид (200 мг) или этодолак (600 мг) в течение 3 мес. Терапевтический потенциал нимесулида оказался выше: его действие оценили как «хорошо» или «отлично» 80% больных, в то время как препарату сравнения аналогичную оценку дали только 68% больных. При этом, хотя этодолак относится к селективным НПВП и считается препаратом с очень хорошей переносимостью, количество побочных эффектов в обеих группах лечения не отличалось. В масштабном исследовании Huskisson et al. нимесулид (200 мг/сут) или диклофенак (150 мг/сут) были назначены 279 пациентам с ОА, причем продолжительность терапии составила 6 мес. Эффективность препаратов, которую оценивали по динамике самочувствия больных и функциональному индексу Лекена, оказалась фактически одинаковой. Однако нимесулид существенно превосходил диклофенак по переносимости: появление побочных эффектов со стороны ЖКТ регистрировалось в 36 и 47 % больных соответственно (p<0,05). В настоящее время наиболее длительным и большим рандомизированным двойным слепым исследованием нимесулида остается работа W. Kriegel et al. В этом исследовании определялись эффективность и безопасность нимесулида (200 мг) и напроксена (750 мг) у 370 больных с ОА в течение 12 мес. Как и в работе Huskisson, эффективность обоих препаратов оказалась сопоставимой. Количество осложнений при использовании нимесулида также оказалось меньшим: суммарно 47,5% (54,5 % – у пациентов, получавших напроксен). Очень важно, что ни в одной из трех представленных работ не зафиксировано значимого повышения частоты кардиоваскулярных осложнений на фоне длительного приема нимесулида.
Применение нимесулида связано с низкой частотой аллергических реакций, поскольку он обладает также дополнительными эффектами, которые реализуют его гипоаллергенность, в частности, подавляет фосфодиэстеразу IV, редуцирует выброс гистамина из базофилов и тучных клеток. Эти дополнительные свойства позволяют рассматривать нимесулид как альтернативный противовоспалительный препарат для пациентов с реакциями гиперчувствительности на традиционные НПВП [Воробьева О.В., 2010].
Таким образом, нимесулид – уникальный представитель класса НПВП, который быстро и эффективно уменьшает выраженность болевого синдрома. На сегодняшний день применение нимесулида удачно решает проблему легкой и умеренной боли в амбулаторной практике, однако в последнее время при длительном лечении болевого синдрома у больных все большее предпочтение отдают другому неселективному представителю НПВП – амтолметина гуацилу, который обладает выраженным противовоспалительным, анальгезирующим, жаропонижающим, десенсибилизирующим действием. Кроме того, отличительной особенностью этого препарата является то, что он – единственный представитель группы НПВП, обладающий и гастропротекторным эффектом.
Амтолметина гуацил (АМГ) получен путем добавления к молекуле толметина аминокислоты ванилина, что привело к существенному изменению его фармакологических свойств. В отличие от своего предшественника он приобрел гастропротективные свойства, связанные в первую очередь с подавлением активности ингибиторов iNOS, что приводит к существенному повышению концентрации NO в слизистой оболочке ЖКТ. В экспериментальных работах было показано многократное нарастание активности iNOS в слизистой оболочке ЖКТ лабораторных животных, получавших АМГ; ни плацебо, ни толметин такого эффекта не оказывали .
В исследовании Tubaro E. и соавт. продемонстрировано дозозависимое подавление стимулированной желудочной секреции АМГ, таким образом, установлены его антисекреторные свойства. Помимо этого, АМГ отчетливо усиливал секрецию бикарбоната, являющегося основой щелочного буфера слизистой оболочки желудка. Кроме того, АМГ уменьшал повреждающее действие других НПВП. Так, по сравнению с плацебо или толметином, на фоне введения АМГ у лабораторных животных выявлено достоверное дозозависимое уменьшение выраженности ульцерации, вызванной приемом индометацина .
После всасывания амтолметин гуацил сразу подвергается гидролизу эстеразами плазмы крови с образованием трех метаболитов: MED5, толметин и гвиакол, трансформирующихся до активного метаболита толметина, который проникает в ткани, оказывая фармакологическое действие.
Защитное действие АМГ на слизистую оболочку желудка реализуется путем стимуляции рецепторов капсаицина (также их называют ваниллоидными рецепторами), присутствующих в стенках ЖКТ. Вследствие того что в составе АМГ присутствует ванилиновая группа, он может стимулировать капсаициновые рецепторы, что в свою очередь вызывает высвобождение пептида, кодируемого геном кальцитонина, и последующее увеличение продукции оксида азота (NO). Оба этих действия создают противовес отрицательному эффекту, вызываемому снижением количества ПГ из-за ингибирования ЦОГ (рис. 11).
Во многочисленных исследованиях показано, что амтолметина гуацил эффективно подавляет провоспалительные факторы, снижает агрегацию тромбоцитов; угнетает ЦОГ-1 и ЦОГ-2, нарушает метаболизм арахидоновой кислоты, уменьшает образование ПГ (в т.ч. в очаге воспаления), подавляет экссудативную и пролиферативную фазы воспаления. Он уменьшает проницаемость капилляров, стабилизирует лизосомальные мембраны, тормозит синтез или инактивирует медиаторы воспаления (ПГ, гистамин, брадикинины, цитокины, факторы комплемента). Он также блокирует взаимодействие брадикинина с тканевыми рецепторами, восстанавливает нарушенную микроциркуляцию и снижает болевую чувствительность в очаге воспаления. Амтолметина гуацил влияет на таламические центры болевой чувствительности, снижает концентрацию биогенных аминов, обладающих альгогенными свойствами, увеличивает порог болевой чувствительности рецепторного аппарата. Он устраняет или уменьшает интенсивность болевого синдрома, уменьшает утреннюю скованность и отечность, увеличивает объем движений в пораженных суставах через 4 дня применения.

Рисунок 11. Механизм гастропротекторного эффекта амтолметина гуацила
В 1999 г. был опубликован мета-анализ серии 18 РКИ (n=780) продолжительностью от 4 нед. до 6 мес., в которых изучена частота развития побочных эффектов при использовании АМГ и традиционных НПВП (диклофенак, толметин, пироксикам, индометацин). Какие-либо осложнения на фоне АМГ возникали гораздо реже, чем в контрольных группах – (ОШ=0,2, 95% ДИ: 0,1-0,3; риск появления осложнений со стороны ЖКТ был меньше более чем в 3 раза – ОШ=0,3, 95% ДИ: 0,1-0,7). В трех РКИ (суммарно 92 больных) безопасность АМГ оценивали по результатам оценки эндоскопической картины верхних отделов ЖКТ. Препаратами сравнения были индометацин, толметин и диклофенак. Только у нескольких больных, получавших АМГ, развились единичные геморрагии или эрозии слизистой оболочки, в то время как прием обычных НПВП вызвал появление эрозий и язв почти у половины участников исследований.
Амтолметин гуацил хорошо переносится пациентами при длительном применении (в течение 6 мес). Его всасывание после перорального приема является быстрым и полным. Препарат, в основном, концентрируется в стенках желудка и кишечника, где в течение 2 ч после приема поддерживается его очень высокая концентрация.
Таким образом, с учетом многообразия суставного синдрома при различных заболеваниях, атипичности его проявлений в ряде случаев и неоднозначности трактовки некоторых признаков в настоящее время дифференциальная диагностика суставного синдрома является сложной клинической задачей и требует учета ряда анамнестических, клинических и других данных. Купирование болевого синдрома, особенно воспалительного характера требует применения НПВП, обладающих выраженным анальгетическим и противовоспалительным эффектом.
Немаловажными при длительном использовании препаратов являются вопросы их безопасности. В связи с этим применение умеренно селективных препаратов позволяет уменьшить риск возникновения побочных эффектов со стороны сердечно-сосудистой системы и ЖКТ. При решении вопроса о длительной терапии использование амтолметина гуацила является методом выбора, в связи с доказанной эффективностью в лечении данной группы пациентов и выраженным гастропротекторным эффектом.
Суставной синдром нередко становится причиной хронической боли и неработоспособности суставов. Данная проблема может выявляться как у взрослых, так и у детей. Причиной заболевания может стать инфекционное воспаление суставов, дегенеративно-дистрофический процесс в хрящевых тканях, наличие системных болезней или иммунных патологий. Также данное явление нередко проявляется у детей при развитии рахита.
Когда болят суставы, о полноценной жизни остается только мечтать. Суставной синдром – это нередкая причина хронических болей и утраты трудоспособности. С такой проблемой сталкиваются как взрослые, так и дети.
Причинами суставного синдрома становятся как инфекционные воспаления суставов (реактивные или ревматические артриты), дегенеративно-дистрофические процессы в хрящах (деформирующий остеоартроз), системные заболевания (подагра, системная красная волчанка. псориаз) или иммунные патологии (ревматоидный артрит). Суставный синдром также может проявляться на фоне цветущего рахита у детей.
Суставной синдром представляет собой комплекс симптомов поражения суставов при различных болезнях и патологиях. У пациента наблюдаются сильные боли, признаки воспаления в виде припухлости, местной гипертермии и гиперемии, при этом суставы деформируются и теряют функциональность.
Данные признаки наблюдаются в той или иной степени, в зависимости от вида и тяжести заболевания, а также активности воспалительного процесса.
Что входит в заболевание
Количество болезней, при которых выявляется проблема в том или ином проявлении, достаточно велико. В одном случае поражение суставов является основным симптомом, в этом случае диагностируется остеоартроз, ревматоидный артрит. В другой ситуации это является проявлением того или иного заболевания, маскирующегося под болезнь суставов.
При осмотре врач оценивает характер суставного синдрома, определяет место нахождения заболевания, сколько суставов поражено, как протекает болезнь, имеются ли патологии внутри суставов. Это необходимо. Чтобы определить направление поиска и установить причину поражения.
Первым делом врач определяет, связано ли заболевание с суставными патологиями. Для этого требуется исключить болезни, не связанные с артропатией. Так, болевые ощущения в суставах могут быть связаны с нарушением мягких тканей, мышц или связок. К таким видам болезни относят:
- бурсит,
- тендовагинит и лигаментит,
- фиброзит,
- миозит,
- фасциит,
- поражения кожи и подкожной клетчатки,
- тромбофлебит,
- нарушение костей.
Важно учитывать, что симптомы вышеперечисленных заболеваний суставно-связочного аппарата можно наблюдать и при ревматических видах болезней. Однако чаще всего нарушений околосуставных тканей является самостоятельным заболеванием, которое сопровождается воспалением.
Такие болезни, относящиеся к суставному синдрому, относятся к наиболее распространенным, особенно у женщин возраста от 30 до 50 лет, которые занимаются физическим видом деятельности.
Болезнь может иметь:
- Острую форму (до трех месяцев);
- Подострую форму (до шести месяцев);
- Затяжную форму (девять месяцев);
- Хроническую форму (более девяти месяцев).
В частности, для острого подагрического артрита, ревматического полиартрита характерен острый воспалительный процесс в суставах. Остеоартроз и ревматоидный артрит, в свою очередь, характеризуется длительностью протекания и постепенным прогрессированием артрита.
Также определяется локализация суставного процесса, симметричность и количество пораженных суставов. При суставном синдроме может поражаться как один, два, три сустава, так и множество. Деформация в виде костных разрастаний, деструкция суставных концов, подвывихи наблюдается при хроническом заболевании – ревматоидном артрите, остеоартрозе.
Внесуставные проявления в виде тофусов, ревматоидных узелков, иритов, иридоциклитов могу сообщать о том или ином виде болезни.
Симптомы суставного синдрома
Суставная проблема включает пять основных признаков воспалительного процесса – боли, отечность, покраснение, повышение локальной температуры в месте поражения, нарушение двигательной активности.
- Боли в суставах являются наиболее важным субъективным признаком, который сообщает о нарушении в организме.
- Пациент на приеме уточняет место распространения, интенсивность болей, после чего врач определяет причину и условия их появлений, чтобы уменьшить или полностью устранить болевые ощущения.
- Оценивается суточный ритм болевого синдрома, как часто он появляется и как долго длится.
- Также выявляется наличие иных заболеваний, которые могут вызывать неприятные ощущения.
Боли могут иметь постоянный и периодический характер. Периодические боли, которые возникают при функциональных нагрузках на суставы, в свою очередь подразделяются на универсальные и избирательные стрессовые.
- Универсальные стрессовые боли выявляются чаще всего при артрите, они могут возникать во время движения во всех направлениях. Для них характерна выраженная интенсивность в крайней точке движений.
- Избирательные стрессовые боли возникают в какой-либо одной плоскости при поражениях периартикулярных тканей.
Степень болей определяется на основе пятибалльной шкалы или визуальной аналоговой шкалы.
- При показателе 0 боли полностью отсутствуют.
- При показателе 1 – боли минимальны, они не требуют лечения. При этом трудоспособность не снижается и сон не ухудшается.
- При показателе 2 – боли имеют умеренную интенсивность, трудоспособность при этом снижается. Однако боль может исчезать при воздействии лекарственных препаратов.
- При показателе 3 балла – боли сильные, плохо поддающиеся терапии при помощи анальгетиков. Пациент полностью не трудоспособен и испытывает проблемы со сном.
- При показателе 4 – боли очень сильные, при воздействии анальгетиков могут немного притупляться.
Визуальная аналоговая шкала представляет собой шкалу длиной 10 сантиметров, которую чертят на листе бумаги. Пациент должен вспомнить самые сильные боли, которые он когда-либо испытывал, их принимают за максимальный параметр 10 см.
После этого больной должен соотнести относительно этих болей те болевые ощущения, которые он испытывает на данный момент в тех или иных суставах.
От болей важно отличать болезненность суставов, которая может возникать во время пальпации. Она может иметь локальный характер - в виде одной болезненной точки при энтезопатии, зональный характер при поражении связок, сухожилий или мышц, а также разлитой при синовите.
Чтобы выявить болезненность, проводится пальпация сустава с определенным усилием, при котором ногтевое ложе пальпирующего большого пальца бледнеет. Степень разлитой болезненности оценивают по шкале:
- 0 баллов – болезненность отсутствует,
- 1 балл – болезненность незначительная,
- 2 балла – умеренная, пациент может морщиться,
- 3 балла – явная, когда пациент пытается отдернуть пальпируемую конечность.
При избыточной двигательной активности определяется гипермобильность суставов. Она диагностируется, если пациент набирает хотя бы четыре из девяти баллов по определенному методу.
- 2 балла начисляется в случае пассивного сгибания пястно-фаланговых суставов пятых пальцев в ту или иную сторону.
- 2 балла дают при пассивном сгибании первых пальцев к предплечью во время сгибания в лучезапястном суставе.
- 2 бала начисляют при переразгибании локтевых суставов более чем на 10 градусов.
- 2 балла дается в случае переразгибания коленных суставов более чем на 10 градусов.
- 1 балл дают, если пациент может делать наклон вперед, достигая ладонями пола, при этом колени зафиксированы в суставах.
Исследование суставного синдрома
Дополнительно для выявления заболеваний используется гониометрия, индикаторные визуализирующие и гистоморфологические методы.
При помощи гониометрии можно осуществить объективную оценку двигательных функций суставов. Измерение проводится при использовании специального прибора гониометра, который измеряет углы положения суставов во время движений.
Индикаторные методы диагностики используются для выявления степени воспалительных процессов, наличия иммунных нарушений, болевого синдрома, синовиальной жидкости в суставах. Также проводят анализы крови для определения уровня лейкоцитов.
- В случае начальной стадии воспаления наблюдается увеличение уровня лейкоцитов, ускорение СОЭ.
- При острой фазе обнаруживается фибриноген, С-реактивный белок, сиаловая кислота, протеинограмма.
- При активном воспалительном процессе в крови обнаруживается С-реактивный белок, показатели фибриногена составляют более 0.4 г/л, уровень сиаловой кислоты достигает 200, повышается уровень глобулина.
Чтобы оценить клиническое состояние иммунной системы при ревматическом заболевании, исследуется четыре основных компонента. Которые принимают участие в защите организма:
- В-клетки или гуморальный элемент;
- Моноциты, Т-клетки или клеточно-опосредованный иммунитет;
- Макрофаги, нейтрофилы или фагоцитарные клетки ретикуло-эндотелиальной системы;
- Комплемент.
Так как боль является основным симптомом при заболеваниях опорно-двигательной системы, проводится оценка интенсивности болевых ощущений при помощи визуально-аналоговой или вербально-аналоговой шкалы.
Исследование на наличие синовиальной жидкости проводится для выявления дистрофических и воспалительных заболеваний суставов. Данную диагностику проводят при помощи пункции пораженного сустава. Суставная жидкость оценивается по цвету, вязкости, прозрачности, характеру муцинового сгустка и цитологическому составу.
Наиболее информативным визуальным методом диагностики патологии считается рентгенологическое исследования. При этом симптомы выявляются, в зависимости от тяжести болезни.
При помощи термографии проводится исследование интенсивности инфракрасного излучения тканями. При помощи этого метода можно измерить температуру кожных покровов на пораженном суставе. Исследование записывают на фотобумагу в виде контурных теней. Это не только визуальный, но и индикаторный метод, так как он указывает на активность поражения сустава в результате воспалительного процесса.
Радиоизотопная сцинтиграфия применяется при начальной стадии артрита. Этот метод выявляет субклинические фазы поражения сустава, диагностирует воспалительные и дистрофические поражения.
Артроскопия позволяет напрямую визуально исследовать полость пораженного сустава. При помощи данного метода выявляются травматическое, воспалительное или дегенеративное поражение менисков, связочного аппарата, хрящевых тканей, синовиальных оболочек. Дополнительно врач может проводить прицельную биопсию пораженного участка.
Биопсию синовиальных оболочек проводят при помощи пункции сустава или во время артроскопического исследования.
Основные виды патологий
Основными видами заболеваний выступают:
- Артрит;
- Артроз;
Артрит является воспалительным процессом в суставах при поражении суставных хрящей, синовиальной оболочки, субхондральных отделов костей. Это заболевание может поражать как один, два, так и множество суставов. На основании этого различают моноартрит, олигоартрит и полиартрит.
Наиболее важным и доступным к выявлению признаком артрита считается синовит. Он представляет собой воспаление синовиальных оболочек суставов, при котором оболочка утолщается и происходит выпот в суставы.
Несмотря на то, что артрит считается болезнью пожилых людей, его выявляют и у детей.
- Инфекционное заболевание развивается при попадании вредных микроорганизмов и бактерий в полость суставов во время травмирования. Также инфекционный артрит нередко развивается на фоне иных болезней.
- При осложнении вирусных заболеваний в виде гриппа, краснухи, гепатита В, энтеровирусной инфекции может развиваться вирусный артрит.
- Также артрит может быть постстрептококковым в виде ревматизма.
- В том числе различают поствакцинальный артрит.
- Ювенильный артрит может развиваться при нарушении функционирования иммунной системы.
- Как и у взрослых, у детей может выявляться ревматоидный артрит.
При артрозе поражаются все компоненты суставов. В первую очередь дегенеративно-дистрофическим изменениям подвергается хрящевая ткань. Также нарушаются субхондральные кости, синовиальная оболочка, связки, капсулы, околосуставные мышцы.
Причиной развития артроза нередко становится полученная травма, дисплазия сустава, нарушения обмена веществ и ожирение. У детей основная причина появления заболевания – растяжение связок, подвывих или прелом конечностей.
При получении травмы, как правило, наблюдается воспалительный процесс, который негативно сказывается на состояние хрящевых тканей, суставной жидкости и мягких тканей.
- Полученные травмы у детей могут приводить к деформации суставов, из-за чего он может неестественно смещаться. Если вовремя не прибегнуть к помощи мануального терапевта, трущиеся кости начнут ускоренно изнашиваться. При повышенной нагрузке на нижние конечности у детей происходит разрешение тонкого слоя гиалинового хряща.
- К артрозу могут привести нарушение обмена веществ у детей. При нехватке определенных веществ в организме хрящевые ткани истончаются, а также изменяется состав синовиальной жидкости, которой требуется регулярное поступление полезных элементов.
- Излишний вес у детей в последние годы стал основной причиной появления проблем с суставами. Повышенное давление в результате ожирения негативно сказывается на состоянии неокрепших суставов и растущий организм. По этой причине родителям важно в первых дней жизни детей контролировать их вес.
Артропатия является вторичным воспалительным или дегенеративно-дистрофическим поражением опорно-двигательной системы. Данный вид заболевания обычно развивается на фоне общей патологии и не относится к ревматическим болезням.
- Как правило, артропатия образуется при наличии злокачественного новообразования, патологии эндокринного характера, хронической болезни кишечника, аллергическом заболевании, дегенеративном заболевании нервной системы, нарушениях работы кровеносной системы.
- К основным симптомам артропатии относят частую боль, асимметричное поражение суставов, зависимость от течения основной болезни и маловыраженные изменения суставной поверхности. Также в области поражения развивается отечность и припухлость из-за активности воспалительного процесса.
- Боли могут усиливаться при физической нагрузке или в случае обострения основного заболевания. Иногда может нарушаться работоспособность конечностей или нестабильность суставов.
При диагностировании артропатии врач тщательно изучает историю болезни на наличие травм, соматических заболеваний. При обследовании выявляется область с максимальной болезненностью, наличие припухлости или отечности, присутствие похрустывания и щелчков, измеряется амплитуда движений.
Дополнительно проводится анализ крови на уровень лейкоцитов, СОЭ, С-реактивного белка, гемоглобина и эритроцитов. Биохимический анализ крови позволяет выявить метаболические нарушения при сахарном диабете или подагре. Иммуноферментный анализ выявляет специфические антитела к инфекциям или мягким тканям.
Особенно часто аллергические заболевания приводит к артропатии у детей, что связано с попаданием аллергенов в организм ребенка. Это проявляется в виде кожной сыпи, лихорадке, бронхообструктивном синдроме, лимфаденопатии. Также заболеваний у детей может появиться после перенесения той или иной тяжелой болезни.
Артропатия проявляется у взрослых и детей в следующем виде:
- Болезненность во время физических нагрузок, ходьбы или после длительного стояния.
- При нахождении в покое боли стихают и вскоре полностью проходят.
- В месте поражения наблюдается небольшой отек.
- Пораженный сустав увеличивается в объемах.
- При движении слышно легкое похрустывание.
- В области поражения температура кожных покровов повышается.
- При пальпации пациент испытывает боли.
- Амплитуда движений конечностей ограничена.
- При синдроме Рейтера поражаются глаза.
- Нарушенные суставы деформируются.
В зависимости от вида патологии назначается лечение при помощи лекарственных средств, физиотерапевтических процедур и мануальной терапии. Подробно о синдроме в видео в этой статье.
Страница 27 из 72
ГЛАВА VI
СУСТАВНОЙ СИНДРОМ
- Характеристика артралгий.
- Диагностическое значение артралгий при различных заболеваниях.
- Дифференциально-диагностические признаки заболеваний, сопровождающихся артралгией.
Термин «артралгия» происходит от двух греческих слов: arthros - сустав и algos - боль, т.е. суставная боль. Мы чаще говорим о боли в суставе. Причинами артралгии могут быть воспаление сустава, дистрофические изменения в нем, инфекционные или инфекционно-аллергические заболевания, опухолевый процесс в каком-либо органе или системе, сопровождающийся суставным синдромом, гемобластоз, травма, некоторые соматические и кожные заболевания. Это далеко не полный перечень возможных причин артралгий, так как практически все ревматические заболевания, которых по современной классификации около 100 форм, сопровождаются артралгией.
Артралгии по своему характеру, времени возникновения, продолжительности отличаются значительным разнообразием, что обусловлено силой раздражителя, состоянием самого рецепторного аппарата, индивидуальной чувствительностью больного. При определении причины артралгии необходимо учитывать следующее очень важное обстоятельство. Субъективно дети первых лет жизни часто жалуются на общие боли в конечностях или указывают на отдаленный от очага воспаления участок, в который иррадиирует боль. С одной стороны, это объясняется склонностью растущего организма к обобщенным, генерализованным реакциям, а с другой, неумением ребенка определить характер и локализацию болей. В связи с этим нередко допускаются диагностические ошибки.
ОСНОВНЫЕ ВАРИАНТЫ АРТРАЛГИЙ У ДЕТЕЙ
Кратковременные, «летучие», боли в суставах возникают преимущественно в ночное время, чаще в суставах нижних конечностей - коленных и голеностопных. Их возникновение связывают с усиленным ростом ребенка в так называемые периоды вытягивания, с интенсивной физической нагрузкой и занятиями спортом. Клинически и рентгенологически суставы обычно не изменены, и с течением времени боли проходят без каких-либо вмешательств. Исключение представляет болезнь Осгуда-Шлаттера, характеризующаяся поражением апофиза большеберцовой кости в области ее бугристости. Это заболевание наблюдается чаще у мальчиков в возрасте 13-17 лет. Воспаление при этом отсутствует. Дети ощущают боль в коленном суставе и в области бугристости большеберцовой кости при движениях, прыжках и ходьбе. В той же области иногда возникает припухлость. Рентгенологически отмечается утолщение мягких тканей над апофизом большеберцовой кости. Заболевание проходит через 1-2 года без специальной терапии. При сильных болях можно рекомендовать покой, обезболивающие средства.
Основной причиной артралгий у детей являются артриты - различного рода воспалительные процессы, как непосредственно в суставах, так и не имеющие к ним отношения. Это в известной степени обусловлено тем, что синовиальная оболочка сустава является одним из плацдармов иммунологических реакций. Она богата лимфоидными клетками и реагирует на антигенные раздражители подобно лимфатическим узлам. Освобождающиеся при этом биологически активные вещества, раздражая чувствительные нервные окончания, могут вызывать боль в суставе. При развитии артрита усиление боли обусловлено механическими факторами - повышением тканевого давления, появлением выпота в суставе, колебаниями осмотического давления и т.д. При артралгии, возникающей в результате воспалительного процесса в суставе, боль чаще всего бывает во второй половине ночи или утром, т.е. после длительного покоя. Это так называемые утренние, или «стартовые», боли, связанные с поражением мягких тканей - фиброзной и синовиальной оболочек сустава.
В этом случае артралгии уменьшаются после движения и к вечеру.
При ревматизме - ревматической лихорадке интенсивные боли в суставах могут появиться через 2-3 нед. после ангины одновременно с субфебрильной температурой, чаще всего без клинических признаков артрита.
В это же время или спустя 1-2 нед. возникают изменения в сердце (ревмокардит) или, реже, нервной системы (хорея). В одних случаях артралгии спустя 7-10 дней исчезают без последствий, в других развивается истинный ревматический артрит. Боли усиливаются, чаще поражаются крупные суставы нижних конечностей, причем симметричность поражения необязательна. Воспаление как бы переходит с одного сустава на другой. Первыми поражаются коленные и голеностопные, затем лучезапястные, локтевые суставы.
Иногда боли в суставах при ревматизме сопровождаются лихорадкой до 38-39 °С. Часто наблюдаются полиартралгии без видимых изменений в суставах. Отличительной особенностью ревматического процесса в суставах является его острый характер без перехода в хроническое течение. Суставы при этом не деформируются, и в них полностью сохраняется объем движений. Для дифференциальной диагностики ревматических полиартралгий необходимо использовать иммунологические пробы и инструментальные методы исследования сердечно-сосудистой и нервной систем.
Нередко стойкие артралгии сопровождают обострения хронического тонзиллита или острую ангину, могут наблюдаться при инфекционных заболеваниях (входными воротами инфекции чаще всего являются носоглотка, мочеполовые органы и кишечник), на фоне кишечных инфекций (иерсиниозные, сальмонеллезные, шигеллезные и др.). При последних воспаление синовиальной оболочки носит реактивный характер и может развиваться спустя 1-1,5 нед. от начала инфекции. Инфекционный возбудитель в синовиальной жидкости, как правило, не обнаруживается. Подобного рода суставные проявления получили название реактивных артритов.
Хламидийная инфекция индуцирует так называемый уретро- окулосиновиальный синдром. В этом случае болезнь часто начинается с малосимптомного уретрита, а затем присоединяются артралгии, артрит и конъюнктивит. Этот симптомокомплекс называется болезнью Рейтера. Поражение суставов (коленных, голеностопных, суставов стопы), как правило, асимметрично. Характерны упорные артралгии, развитие артрита. Чаще поражается сустав большого пальца стопы. Наблюдаются сине-багровая окраска кожи пальца и «сосискообразная» дефигурация его. Процесс распространяется на крестцово-подвздошное сочленение (обычно с одной стороны). Диагностически, помимо триады клинических симптомов, важны обнаружение хламидий в соскобах из уретры и с конъюнктивы, наличие положительной серологической реакции, а также рентгенологического признака - одностороннего сакроилеита. Болезнь Рейтера в 65 % случаев возникает у детей, имеющих антиген гистосовместимости В27.
Наиболее часто артралгии с последующим артритом возникают у детей при ювенильном ревматоидном артрите (ЮРА). Это сложное заболевание неясной этиологии с аутоиммунным патогенезом, имеющее две основные формы - суставную и системную, или суставно-висцеральную (чаще наблюдается суставная форма). Болезнь носит хронический, прогрессирующий характер. В 40- 50 % случаев больные становятся инвалидами. Боли могут возникать в одном, двух или сразу в нескольких суставах. Стойкая болезненность в одном суставе, чаще всего в правом или левом голеностопном, может сопровождаться повреждением глаз - односторонним или двусторонним ревматоидным увеитом, нередко полной потерей зрения. При стойком моноартрите, особенно у детей раннего возраста, необходима консультация окулиста. При вовлечении в воспалительный процесс 2-3 (олигоартрит) и более (вначале крупных) суставов типична симметричность поражения. Период артралгий без видимых изменений в суставе чаще всего бывает кратковременным (1-2 нед). В последующем возникают типичные воспалительные изменения с нарушением конфигурации сустава и ограничением объема движений в нем вследствие мышечных контрактур. Иногда, при аллергосептическом варианте ЮРА, артралгии носят особо интенсивный характер. Возникая в утренние часы, они, как правило, сопровождаются подъемами температуры до 39- 40 °С и появлением аллергических сыпей на разгибательных поверхностях конечностей.
Эта триада симптомов в данном случае имеет большое диагностическое значение.
В целом постановка диагноза сложна, и при этом используют диагностические критерии американской и восточноевропейской ревматической ассоциации. Важны раннее выявление болезни и наблюдение ребенка у ревматолога, так как при ЮРА требуется довольно серьезная и длительная терапия, включающая нестероидные противовоспалительные («базисные») препараты, а иногда кортикостероиды. Лечение проводят под контролем клинико-лабораторных и инструментальных исследований.
Анкилозирующий спондилоартрит, или болезнь Бехтерева, чаще всего наблюдается у мужчин и юношей. Боли возникают в различных отделах позвоночника (центральная форма), крупных «корневых» (плечевых, тазобедренных) суставах (ризомиелическая форма) одновременно с болями в позвоночнике или предшествуя им, в периферических суставах (периферическая форма) или в мелких суставах не только позвоночника, но и кисти (скандинавская форма). Заболевание развивается медленно, в течение 15-20 лет, поэтому у детей диагностируется значительно реже, чем у взрослых. Этиология заболевания неизвестна. Отмечаются наследственная предрасположенность, а также ассоциированность с антигеном гистосовместимости В27 (HLA-В27). Ранним признаком может быть появление боли в пятках - в местах прикрепления ахиллова сухожилия к пяточной кости, а также в местах прикрепления других сухожилий к кости (энтесопатии). Патологический процесс распространяется в основном на крестцово-подвздошное сочленение и позвоночник. Наблюдается прогрессирующая деструкция хряща с анкилозированием илеосакрального сочленения. Основным клиническим признаком болезни является анкилоз мелких суставов. Постепенно происходит дегенерация межпозвоночных дисков и суставной капсулы с хондроидной метаплазией и последующим окостенением фиброзного кольца и капсулы, спаиванием хрящей - синхондроз. В результате оссифицируются все суставные ткани и позвоночник становится полностью неподвижным. В ранней диагностике имеет значение рентгенологическое выявление двустороннего сакроилеита. В последующем при оссификации межпозвоночных связок позвоночник на рентгенограмме напоминает «бамбуковую палку». При подозрении на анкилозирующий спондилоартрит необходимо направить больного на консультацию к ревматологу и окулисту, так как возможно развитие увеита. При болезни Бехтерева применяют неспецифические противовоспалительные препараты (НПВП) и методы функциональной реабилитации. Лечение малоэффективно.
Диффузные болезни соединительной ткани у детей (ДБСТ). По данным разных авторов, артралгии в дебюте СКВ - яркого представителя ДБСТ - встречаются в 80-100 % случаев. Суставный синдром при СКВ может иметь несколько вариантов. Для начального периода болезни характерны полиартралгии летучего характера и несимметричное поражение суставов. В разгаре заболевания более типична симметричность поражения суставов с признаками умеренно выраженного артрита, отеком периартикулярных тканей, утренней скованностью. В дифференциальной диагностике важное значение имеют критерии ранней диагностики СКВ.
Артралгии часто являются одним из начальных симптомов системной склеродермии. Они нередко переходят в подострый или хронический артрит, по клинической картине сходный с ревматоидным. Суставы поражаются симметрично. Характерно вовлечение в процесс мелких суставов кисти и лучезапястных с минимальными экссудативными проявлениями, но выраженным уплотнением мягких тканей, развитием сгибательных контрактур, подвывихами. Для дифференциальной диагностики поражения суставов при склеродермии очень важны изменения собственно кожи и подкожной клетчатки (нарушение пигментации, уплотнение, атрофия, характерный блеск) и такие рентгенологические признаки, как остеолиз или резорбция концевых фаланг пальцев рук, а иногда кальциноз мягких тканей (синдром Тибьержа-Вейссенбаха).
Выраженные артралгии могут быть обусловлены туберкулезным поражением суставов. Туберкулезный очаг обычно расположен в глубине спонгиозной части кости и в области эпифиза или метафиза. Чаще поражаются позвоночник и крупные суставы - тазобедренные, коленные. Начальный период процесса в кости может развиваться без клинических проявлений. Больной жалуется на слабость, быструю утомляемость, возможны нарушения походки. При переходе процесса на суставные поверхности костей и поражении синовиальной оболочки и периартикулярных тканей возникает резкая болезненность в суставе, сопровождающаяся болевой контрактурой; нарастают признаки воспаления. Рентгенологическая картина туберкулезного поражения сустава: выраженный остеопороз с истончением кортикального слоя трубчатых костей, образованием очагов деструкции, каверн, содержащих секвестры, и расплавление покровных суставных хрящей. Для диагностики имеют значение анамнез, положительные туберкулиновые пробы, состояние внутренних органов, особенно лимфатического аппарата грудной и брюшной полости, данные рентгено- и томографии, пункционной биопсии. Необходимы также микробиологические исследования (посев флоры на среды, заражение лабораторных животных), но при проведении последних следует учитывать, что длительное применение антибиотиков резко снижает ценность их результатов (до 15 %). Хороший результат (в 100 % случаев) при диагностике туберкулезного артрита можно получить только при условии удачного взятия биопсийного материала из костного очага.
Боли в области сустава нередко связаны с развитием новообразований, в частности синовиомы - опухоли, исходящей из синовиальной оболочки сустава; хондробластомы (опухоль Кодмаки), чаще всего локализующейся в проксимальном эпифизе плечевой и большеберцовой кости; остеобластокластомы, или «миелоидной опухоли», состоящей из гигантских клеток остеобластов и остеокластов. Опухоли бывают доброкачественными и злокачественными. В диагностике опухолей особую ценность представляют радиационные, рентгенологические и гистологические данные.
Артралгии и артриты могут быть одним из проявлений опухолевого процесса, локализующегося не только в пределах опорнодвигательного аппарата, но и вне его, - в виде паранеопластического синдрома. В таком случае имеют место упорные артралгии, сопровождающиеся стойкой лихорадкой, микроаденопатией, прогрессирующей дистрофией и анемией. Из злокачественных опухолей, сопровождающихся суставным синдромом, у детей чаще наблюдается нейробластома с изменениями в грудном и поясничном отделах позвоночника, длинных трубчатых костях.
Выраженные артралгии и артриты наблюдаются при некоторых гематологических заболеваниях. Так, при лейкозах одним из паранеопластических синдромов является суставной, характеризующийся вначале летучими артралгиями с несимметричным поражением суставов, а затем более выраженным артритом с резкими постоянными болями в суставах, экссудативным компонентом и болевыми контрактурами. При лейкозах артралгии нередко сопровождаются оссалгиями. В этих случаях основное диагностическое значение имеют исследование материала трепанобиопсии, рентгенография костей, при которой обнаруживаются крупные очаги деструкции в метафизарных областях кости и участки деструкции в компактном костном веществе в виде узур (кость, «съеденная молью»). Характерно уплощение тел позвонков - лейкемическая бревиспондилия.
Поражение суставов, проявляющееся в виде артралгии или артрита, может быть одним из признаков геморрагического васкулита (болезнь Шенлейна-Геноха). Этиологически геморрагический васкулит относят к заболеваниям инфекционно-аллергической природы, однако причины его возникновения полностью неясны. Основным симптомом заболевания является полиморфная, преимущественно геморрагическая сыпь, локализующаяся на нижних конечностях, крупных суставах, ягодицах. У 42-72 % больных наблюдается и суставной синдром, обычно в виде артралгий, чаще симметричных, в крупных суставах - коленных, голеностопных. Иногда развивается артрит с экссудативным компонентом в периартикулярных тканях или с ангионевротическим отеком в области сустава (отек Квинке). Суставной синдром, как правило, нестоек и проходит без последствий в течение нескольких дней. Диагноз ставят на основании типичной экзантемы и сочетания ее с абдоминальным и почечным синдромами.
Травматическое повреждение сустава. Травмы, особенно коленного сустава, чаще всего наблюдаются у детей подросткового возраста во время занятий спортом, подвижных игр. При незначительных травмах возможен только болевой синдром, иногда с внешними проявлениями в виде ссадины или синяка. При более выраженной травме развивается посттравматический синовит, в полости сустава накапливается выпот, значительно изменяются контуры сустава, нарушается его функция, появляется болезненность при движениях. В таких случаях необходима помощь травматолога.
Дифференциально-диагностические признаки заболеваний, сопровождающихся артралгиями и артритами, приведены в табл. 7.
Таблица 7. Некоторые дифференциально-диагностические признаки заболеваний, сопровождающихся артритом и артралгией
Заболевание |
Диагностические признаки |
Ревматизм |
Полиартрит мелких и крупных суставов, артралгии и артриты (летучего характера, с полной обратимостью процесса), связь с инфекцией |
Продолжительность более 3 нед, симметричность поражения суставов, поражение шейного отдела позвоночника, утренняя скованность, ревматоидное поражение глаз, эпифизарный остеопороз, сужение суставной щели (на рентгенограмме) |
|
Ювенильный анкилозирующий спондилоартрит |
Моноолигоартрит суставов ног, энтесопатии (боли в области прикрепления сухожилий), ранний двусторонний сакроилеит, анкилозирующий тарсит (поражение суставного и сухожильно-связочного аппарата стоп), наличие HLA-B27 |
Болезнь Рейтера |
Связь с урогенитальной инфекцией (чаще с хламидийной), асимметричный олигоартрит по «лестничному» типу, периоститы в пяточной области, односторонний сакроилеит, конъюнктивит, уретрит, наличие HLA-B27 |
Паранеопластический |
Асимметричный моноолигоартрит, отсутствие деформаций и патологических изменений суставов на рентгенограмме, устойчивость к противовоспалительной терапии, высокая лихорадка, резкое увеличение СОЭ |
Заболевание |
Диагностические признаки |
Неспецифический язвенный колит |
Асимметричный моноолигоартрит, летучий характер поражения суставов, узловатая эритема, отсутствие изменений суставов на рентгенограмме, параллельное течение артрита и колита, наличие HLA-B27 |
Реактивные артриты (связанные с кишечной инфекцией) |
Асимметричные артралгии или артрит, возникающие на фоне или после диареи; полное обратное развитие процесса, частое обострение конъюнктивита, узловатая эритема, наличие HLA-B27 |
Туберкулезный артрит |
Лимфоаденопатия, положительные туберкулиновые пробы, утомляемость пораженной конечности при ходьбе, нарушение походки, рентгенологически - наличие мелких очагов разрежения костной структуры эпифиза или метафиза |
Лейкозный артрит |
Упорные артралгии без выпота в суставах, оссалгии, приступы болей в ночное время, высокая упорная лихорадка, выраженное увеличение лимфатических узлов, специфические показатели при исследовании биоптата костного мозга; рентгенологически - деструкция в компактном костном веществе в виде узур («съеденность молью») |







